слабое сердцебиение у плода на ранних сроках что делать
Брадикардия плода при беременности: насколько опасна и что делать?
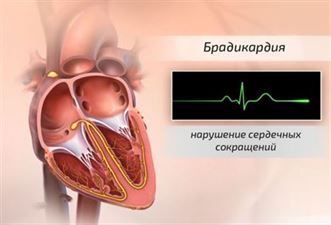
Многие женщины сталкиваются с таким опасным явлением, как брадикардия плода при беременности. Это аномальное снижение частоты сердцебиения, которое провоцирует недостаточное насыщение мозга и других органов будущего ребенка кислородом. Потенциально это способно привести к смерти эмбриона или необратимым изменениям в его мозгу. Насколько опасна брадикардия плода, какие факторы способствуют ее появлению и можно ли снизить риск? На эти вопросы попробуем ответить в данной статье, также охарактеризовав пути решения этой проблемы.
Брадикардия плода: причины и симптомы
Не всякое снижение пульса у человека является аномалией или патологией. Например, оно наблюдается во время сна или при снижении температуры окружающей среды – в такие моменты организм экономит энергию, обмен веществ замедляется. Также подобное явление наблюдается у спортсменов, а у некоторых людей оно имеется с рождения, но не имеет характера патологии. В таких случаях говорят о физиологической брадикардии. Важным ее отличие от аномальной является отсутствие патологических симптомов.
Аномальная брадикардия – это такое снижение частоты сердечного ритма, при котором возникают различные болезненные состояния организма: головокружение, холодная потливость, потеря сознания и т. д. Как правило, они проявляются при сильном сокращении сердцебиения. Если оно незначительно, то субъективных ощущений у человека может не возникать.
Чтобы судить о наличии брадикардии сердца у плода, необходимо иметь представление о физиологической норме частоты сердцебиения. У взрослого человека она составляет 60-80 ударов в минуту, у эмбриона же изменяется в ходе его развития:
Указанные значения не являются точными, так как физиологическая норма у каждого ребенка может незначительно различаться. Примерно до 21 дня беременности сердцебиение у эмбриона не прослушивается вообще – на этом этапе у него его собственное сердце еще не начало формироваться, а обмен веществ полностью обеспечивается кровотоком матери.
Однозначно диагностировать патологическую брадикардию у матери и плода можно только во 2 триместре (после 20 недель вынашивания), так как на этом этапе его собственная система кровоснабжения в целом уже сформировалась, поэтому пульс должен стабилизироваться. Врач ставит диагноз в том случае, если в данный период частота сердцебиения составляет менее 110-120 ударов в минуту.
Брадикардия может быть «материнским» заболеванием или наблюдаться только у плода. В первом случае замедление сердцебиения у самой женщины также сказывается на состоянии будущего ребенка, во втором патология эмбриона не сказывается на здоровье матери. Причинами заболевания со стороны матери являются:
Со стороны плода причинами брадикардии выступают следующие патологии:
Симптомами брадикардии у матери являются типичные признаки кислородного голодания – головокружение, слабость, головная боль, шум в ушах, боль в груди, пониженное давление, одышка. Если патология наблюдается только у плода, о ней будут свидетельствовать снижение или прекращение его двигательной активности, а также судороги. Особенности эмбриональной формы заболевания в том, что выявить ее по состоянию матери невозможно – только непосредственно наблюдением за самим ребенком с помощью современных средств диагностики.
Беременность у пациенток с брадикардией характеризуется высоким риском гипоксии плода. Продолжительное кислородное голодание способно привести к замершей беременности, выкидышу или необратимым нарушениям в организме будущего ребенка. Особенно сильно от этого страдает его мозг, так как нервные клетки наиболее чувствительны к недостатку кислорода.
Виды брадикардии у плода
По характеру и интенсивности снижения частоты сердечных сокращений у плода различаются следующие разновидности патологии:
Определение точного вида и причины брадикардии имеет большое значение, так как от этого зависит, насколько велика опасность для ребенка и матери, какую стратегии терапии следует выбрать для лечения заболевания или хотя бы снижения рисков.
Диагностика брадикардии у плода
Если с выявлением нарушений сердечного ритма у самой матери проблем не возникает, то в случае эмбриональной брадикардии ситуация сложнее. Обнаружить патологию можно только путем наблюдения за самим плодом. Для этого применяются следующие методы:
В зависимости от степени выраженности заболевания проводятся некоторые из этих тестов или они применяются комплексно. Направление на их прохождение дает врач, ориентируясь на состояние матери, ее возраст, наличие у нее подобных проблем при прошлых беременностях и т. д.
Профилактика и лечение брадикардии плода
К брадикардии склонны женщины с хроническими заболеваниями сердечно-сосудистой, эндокринной, пищеварительной систем, ожирением, психическими расстройствами. Факторами риска также являются:
Лечение этого заболевания зависит от его интенсивности, риска для здоровья матери и плода, причин появления. Основная цель терапии заключается в устранении провоцирующего фактора, снижении опасности для женщины и будущего ребенка:
Выявление брадикардии плода на ранних сроках – залог успешного лечения этого заболевания. Поэтому всем беременным женщинам, даже если они не входят в группу риска и не имеют видимых симптомов патологии, рекомендуется регулярно посещать акушера-гинеколога и проходить медицинские обследования.
Сердцебиение плода: норма
Сроки обнаружения ЧСС плода
В первые месяцы гестации уже слышно сердечко будущего ребенка. С помощью ультразвуковой диагностики специалисты на 5-й неделе гестации слышат сердечно. Еще раньше (на 3-й или 4-й неделе) ЧСС плода можно услышать, пройдя диагностику вагинальным датчиком. Именно на этих сроках можно услышать сердце своего будущего ребенка первый раз.
Со сроком вынашивания и с активностью плода меняется и ЧСС. 110-130 ударов в мин регистрируют на 6-8-й неделе. Максимум 190 ударов выслушивается в 8-11 нед гестации, а 140-160 ударов можно услышать, начиная с 11-й недели от зачатия. Гинеколог должен оценить, в какой фазе находится активность ребенка во время определения ЧСС, время проведения процедуры, есть ли у будущего малыша болезни, и есть ли определенные патологии у его мамы.
Причины нарушение сердечного ритма плода
Причины могут быть самыми разными. Если ЧСС менее 80 уд/мин, на первых неделях это может говорить о том, что беременность может прерваться. Если срок менее 4 недель, то ЧСС может быть меньше 120 уд/мин, это не будет патологией. С 12-й недели до последнего дня гестации ЧСС меньше 120 уд/мин может говорить о сдавлении пуповины или нехватке воздуха (хронической) у плода. Такая же ЧСС при родах говорит о том, что ребенок находится в состоянии острой гипоксии, или что пуповина сдавлена мышцами матери во время схватки.
Частота биения сердца плода от 170 ударов в минуту в редких случаях может говорить о нарушении функции плаценты, но в основном это вариант нормы. На 12-й неделе и позже повышенная частота сердцебиения плода говорит об хронической гипоксии, или может возникать в ответ на стрессы будущей мамы. Причины повышенной ЧСС при родах аналогичные описанным выше.
Если тоны прослушиваются глухо, врач прикладывает усилия для прослушки ЧСС плода, это может говорить о таком:
Глухие тоны, начиная с 12-й недели гестации и до последнего дня вынашивания могут иметь такую причину:
Если врач не может выслушать тоны сердца плода, не пугайтесь раньше времени. Опять таки, причина может быть в старом УЗИ-датчике. Но это может говорить и о более серьезных проблемах, включая начинающийся аборт или замершую беременность (плод перестает развиваться и погибает в животе матери). Отсутствие ЧСС плода, начиная с 12-й недели говорит о том, что произошла антенатальная гибель плода, или врач использует старый датчик, или неправильно выслушивает тоны сердца. При родах причины аналогичные двум, названным последними.
Для чего определяют сердцебиение плода?
Когда женщина видит на домашнем тесте на беременность положительный результат, она должна направиться к гинекологу. Он делает УЗИ, чтобы подтвердить или опровергнуть результат теста. С третьей недели, как уже было отмечено, можно услышать стук сердца эмбриона. Если же на первом приеме вам говорят, что в матке нет плодного яйца, или что биения сердца эмбриона не слышно, не впадайте в панику! Через неделю, скорее всего, сердце вашего малыша будет уже достаточно сформированным, и врач услышит его биение.
В части случаев при повторном визите к гинекологу обнаруживается деформация плодного яйца, отсутствие ЧСС. Тогда врач говорит о замершей беременности. Нужен медицинский аборт. Врач назначает препараты на основе гормонов. Заново можно пытаться зачать ребенка через 3-6 мес после аборта по медицинским показаниям.
Все факторы окружающей среды и здоровья матери сказываются на сердечке ребенка. ЧСС зависит от:
— процента кислорода в воздухе, которым дышит мать в данный момент
— физической нагрузки беременность
— стресса, который в данный момент переживает мать
Но при воздействии этих факторов биение сердца малыша меняется на время. Если же долгое время ЧСС не соответствует норме, врач может подозревать, что малыш не получает достаточно крови. Ставится диагноз фетоплацентарной недостаточности. Почти всегда она хроническая. Иногда состояние требует проведения экстренных родов.
Роды — сложный этап жизни малыша. Происходит нехватка кислорода, он сдавливается при проходе через родовые пути матери. В основном сердце малышей выдерживает этот стресс. Но в части случаев бывают экстренные состояния, и без помощи квалифицированных врачей ребенок не выживет. В процессе родов принято проверять ЧСС ребенка после каждой схватки, иначе можно пропустить тот момент, когда начинается острая гипоксия, опасная для жизни малыша.
Методы выслушивания сердцебиения плода
С помощью УЗИ можно не только услышать сердце ребенка, но и посмотреть, в каком состоянии находится плацента, какие размеры имеет плод и т. д. Особое внимание на ЧСС плода гинеколог-акушер обращает, если у беременной есть пороки развития, или дети, рожденные ею в прошлом, имели пороки развития сердца и сосудов.
Для реализации этого метода нужен акушерский стетоскоп. Актуален только с 18-й или даже 20-й недели гестации. Но этот метод не всегда просто реализуем. В этих случаях аускультацию провести сложно (а иногда и невозможно):
Метод помогает выявить гипоксию и провести нужно лечение. Во время измерения ЧСС этим методом биения сердца записываются на специальную пленку. Также определяется активность матки, что очень важно при родовом процессе. Процедура занимает в основном около часа, иногда чуть меньше. Такая длительность объясняется тем, что малыш какой-то период может спать, а потом просыпается. Это влияет на ЧСС и показатели, которые фиксируются при КТГ.
Иногда врач выносит решение, что датчики на животе женщины должны оставаться сутки. Первый раз кардиотокография проводится после 32-й недели гестации. Более раннее проведение нецелесообразно. За 9 месяцев нужно 2 раза пройти КТГ. Для плода и самой мамы процедура абсолютно безопасна. То, что будет зафиксировано на ленте, обычный человек не поймет. Расшифровывать должен доктор, учитывая данные анализов и ультразвуковой диагностики.
Нормы КТГ:
Эти три фактора важны для определения индекса ПСП, который должен быть менее 1.
КТГ может показывать отклонения от нормы при:
Это еще один метод выслушивания сердцебиений ребенка. Актуален метод для 18-й – 28-й недели гестации, если врач подозревает, что сердце ребенка формируется не совсем правильно. Эхокардиография показывает строение сердца и кровотока.
Определение пола малыша по сердцебиению
Существует миф среди беременных и среди малограмотных медработников, что при разном поле ребенка ЧСС разная. Говорят, что у плодов женского пола ЧСС составляет 150-160 р/мин, а у мальчиков этот показатель 135-150 уд в мин. Но научных доказательств вы нигде не найдете, потому нельзя по биению сердца определить пол ребенка. ЧСС больше зависит от того, хватает ли малышу кислорода. Если вы хотите знать пол малыша, просто сходите на УЗИ.
Как самой услышать биение сердца ребенка?
Не обязательно идти к гинекологу, чтобы услышать сердце своего ребенка. Первое, как можно прослушать ЧСС, это стетоскоп. Его можно купить в аптеке по низкой цене. Но вам понадобится помощь. До 25-й недели гестации люди без соответствующего медицинского образования почти никогда не могут услышать сердце плода. Можете повторять прослушивание стетоскопом каждую неделю. Важно помнить, что звуки шевеления плода можно спутать с биением его сердца, а также со звуками процессов, которые происходят в животе мамы.
Второй способ услышать самостоятельно сердце ребенка — фетальный допплер. Это УЗИ-детектор, который вы можете купить сами. Он не записывает данные на пленку, но биение сердца малыша вы будете слышать. Актуален метод с 8-й и позже недели гестации. Длительность процедуры: максимум 10 мин. Аппарат имеет высокую стоимость, потому его могут позволить себе не все беременяши.
Третий способ: приложить ухо к животу беременной. Но это актуально только после 30-й недели гестации. Но, если женщина имеет лишний вес, этот способ не сработает. Если плод находится вниз головкой, его сердце лучше слушать ниже пупка беременной.
Если вы склонны переживать из-за мелочей и самостоятельно ставить диагнозы себе и ребенку, лучше доверьте прослушивание сердцебиения плода и определение нормы врачам. Радуйтесь материнству и пребывайте в гармонии с собой.
Неразвивающаяся беременность — причины, симптомы, диагностика, лечение и профилактика
Неразвивающаяся беременность представляет собой патологию, характеризующуюся гибелью плода, аномалиями в инертности миометрия и сбоями во внутреннем балансе организма.
По-другому эта патология называется замершей беременностью. Данное аномальное развитие беременности является вариантом невынашивания. Выделяют два варианта замирания беременности:
Плод сначала развивается нормально в матке, а затем гибнет под воздействием некоторых факторов. Морфологические характеристики плода могут быть нормальными, но жизнедеятельность отсутствует. Выброса эмбриона и продуктов гестации из матки при этом не происходит. Зачастую такая ситуация не характеризуется стандартными признаками угрозы невынашивания.
При анэмбрионии внутри плодного яйца отсутствует эмбрион. Обычно это связывают с тем, что он не развился вообще, или его онтогенез прервался в самом начале. Если при УЗИ в плодном яйце не просматривается эмбрион, то это может быть вызвано анэмбрионией или ранним этапом гестации. Эмбрион может оставаться внутри матки по причине патологических изменений в тканях плодного яйца и аномального функционирования миометрия. Замирание беременности наблюдается примерно в 10% случаях гестации. Неразвивающаяся беременность на ранних сроках гестации встречается наиболее часто.
Причины неразвивающейся беременности
Причины неразвивающейся беременности весьма разнообразны. В основном они совпадают с факторами, ответственными за различные виды выкидышей. К сожалению, порой не представляется возможным прояснить, какой именно фактор вызвал замершую беременность. К механизмам, обуславливающим эту патологию, относят:
Следует различать причины неразвивающейся беременности и факторы, приводящие к пребыванию погибшего плода в матке. К последним можно отнести сильное закрепление развивающейся плаценты в результате глубокого проникновения хориона. Отчасти это может быть вызвано аномалиями эндометрия в районе прикрепления плодного яйца. Недостаточные сократительные характеристики миометрия тоже могут вызывать проблемы с выведением эмбриона. К этому могут приводить аномалии белкового обмена веществ и хронические патологические явления в матке.
Патологическая морфология гениталий
Аномалии матки могут быть приобретенными или же врожденными. Врожденные аномалии этого органа обычно приводят к невынашиванию на более поздних стадиях. Патологии в строении матки в ряде случаев сопутствуют аномалиям в мочевыводящей системе. Ненормальное развитие матки зачастую взаимосвязано со сбоями в прикреплении плодного яйца, функциональной патологией эндометрия, гормональными сбоями и другими проблемами при гестации.
Отклонения в геноме эмбриона
Отклонения в геноме эмбриона являются одной из основных причин невынашивания. Неразвивающаяся беременность на ранних этапах гестации обычно вызвана именно ими.
Ввиду этого в случае первой в анамнезе угрозы невынашивания в ранние сроки беременности более предпочтительным является выжидательный подход, а не сохраняющий. Организм зачастую избавляется от сбойного эмбриона посредством невынашивания на ранних стадиях. Наличие существенных генетических аномалий в геноме эмбриона делает нелогичными попытки его сохранения. К сбоям в геноме эмбриона могут приводить нарушения мейоза, отклонения в ходе оплодотворения, ненормальное дробление яйцеклетки и другие факторы.
Аномальное функционирование эндометрия, влекущее сбои при гестации
Аномальное функционирование эндометрия, влекущее сбои при гестации, может быть вызвано разнообразными причинами. К ним относятся отклонения в работе эндокринной и иммунной систем, а также воздействие различных инфекционных факторов. Большое значение в установлении причины невынашивания имеет гистологический анализ плаценты.
Хронический эндометрит является одним из наиболее частых проявлений патологии эндометрия, приводящим к замиранию беременности. Это заболевание вызвано совокупностью патологических явлений, включая нарушение трансформации тканей эндометрия. В ряде случаев наблюдается фиброз стромы и присутствие в ней плазматических клеток.
Отклонение в свертываемости крови
Тромбофилические отклонения вносят существенный вклад в риски невынашивания, включая неразвивающуюся беременность. Природа этой патологии может носить как аутоиммунный, так и аллоиммунный характер. При замершей беременности зачастую наблюдается такое аутоиммунное нарушение, как антифосфолипидный синдром. Он обладает не только аутоиммунными свойствами, но и тромбофилическими. Женщины с замершей беременностью характеризуются повышенным присутствием антифосфолипидных антител в организме. Механизм этого явления до конца не изучен и нуждается в дальнейшем уточнении.
При наличии полиморфизма некоторых генов гемостаза повышаются тромботические риски, которые могут привести к невынашиванию беременности. Полиморфизм этих генов также может приводить к ухудшению метаболизма фолатов в организме женщины. Это ведет к протеканию эмбриогенеза по патологическому сценарию и нарушениям в развитии плаценты. Следствием этого становятся различные проблемы в развитии плода, вплоть до замершей беременности.
Далеко не во всех случаях причины, вызывающие неразвивающуюся беременность, поддаются выявлению. Возможно, что к этиологическим факторам, приводящим к этой патологии, также относятся ненормальная деятельность NK-клеток и присутствие антител аллоиммунного характера.
Факторы риска
Согласно медицинским исследованиям невынашивание на ранних сроках наиболее часто обусловлено возрастом женщины и высоким количеством предшествовавших выкидышей. Репродуктивный потенциал женщин снижается под действием различных заболеваний хронического характера:
К факторам риска относятся и сбои в репродуктивном здоровье супруга. Не исключено также негативное влияние на протекание гестации различных мутагенов и тератогенных причин, однако степень их воздействия требует уточнения и проведения исследований. К этим факторам мутагенного и тератогенного свойства можно отнести:
Диагностика
Неразвивающаяся беременность характеризуется совокупностью специфических признаков. На протяжении начальных 12 недель обычно отмечается прекращение рвоты и тошноты, а также повышенной секреции слюнных желез. В случаях, когда мертвый эмбрион находится внутри матки свыше 1 месяца, у некоторых женщин появляется общий упадок сил, повышение температуры и головокружение. Проводимые одновременно инструментальные виды обследования выявляют отсутствие моторики плода на больших сроках (на раннем сроке движения плода не отмечаются даже в норме). В пределах 1 недели после смерти плода пропадает болезненность молочных желез. Спустя 0,5–1,5 месяца после отмирания эмбриона возникают болевые ощущения и из половых путей вытекают кровянистые выделения.
Мероприятия для постановки диагноза
При смерти эмбриона до 20 недели размеры матки характеризуются уменьшенными параметрами по сравнению с нормой. При этом на ранних этапах гестации это происходит по причине рассасывания плодного яйца, а на более поздних сроках за счет поглощения околоплодных вод и мацерирования эмбриона.
Канал шейки раскрывается на 1–3 см и более в случае задержки мертвого эмбриона на 3–4 месяце вынашивания. Если эмбрион погиб в возрасте старше 14 недель и находится в матке более месяца, то из шейки матки начинает выделяться плотная слизистая жидкость, а внутри плодного пузыря присутствует темная жидкость. Изменение степени плотности маточных стенок не является качественным диагностическим симптомом замершей беременности.
Инструментальная диагностика неразвивающейся беременности
УЗИ является наиболее качественным и точным способом инструментальной диагностики неразвивающейся беременности. Использование этого метода способствует ранней и точной постановке диагноза. Начиная с 7 недели гестации, УЗИ позволяет выявить отсутствие эмбриона в полости плодного яйца, а также диагностировать исчезновение сердцебиения.
Несмотря на точность УЗИ при начальных сроках гестации и долгом присутствии мертвого эмбриона в матке, не всегда представляется возможным его обнаружить. Этот метод инструментального обследования показывает отставание размерных характеристик матки от нормы, а также аномалии морфологических характеристик плодного яйца. Для изографической дифференциации замершей беременности от различных патологий сердца плода (например, преходящей брадикардии) необходимо уделять проведению УЗИ как минимум несколько минут.
Само по себе отсутствие сердцебиения у эмбриона не является императивным признаком замершей беременности, так как оно отсутствует в норме на ранних сроках. УЗИ позволяет визуализировать локализацию плаценты, ее размерные характеристики, наличие отслойки и ряд внешних изменений в структуре.
В целях оперативного обнаружения неразвивающейся беременности на ранних сроках проводится трансвагинальное УЗИ. Такой подход информативен начиная с 2,5 недель гестации. Параллельно обследование позволяет исключить риски внематочной беременности. В ходе проведения УЗИ специалист уделяет внимания ряду признаков, служащих критерием этой патологии. К их числу относятся:
Лабораторная диагностика
Различные виды иммуноферментного анализа позволяют выявить какие-либо отклонения в гормональном статусе женщины. Уровень ряда гормонов имеет важное диагностическое значение для выявления замирания беременности. Например, концентрация β-ХГЧ при этой патологии обычно снижается вплоть до 9 раз. Для белка АФП характерно достижение пиковых уровней спустя примерно 4 дня после смерти эмбриона. Концентрация плацентарного лактогена при замершей беременности может снижаться в 2,7 раза. Несмотря на то что прогестерон при этой патологии может оставаться на значительном уровне, концентрация эстрадиола уменьшается.
Опорожнение матки
Для опорожнения матки в период от зачатия до 6 недель используются медикаментозный метод, а до наступления 12 недели применяется вакуумная аспирация. При медикаментозном лечении неразвивающейся беременности применяется оральный прием лекарств или введение их во влагалище. В ходе такого лечения необходим постоянный мониторинг состояния женщины до выхода плода. При недостаточной эффективности медикаментозного подхода используется хирургический метод.
На данный момент в России основным подходом для устранения последствий замершей беременности является хирургический метод. Это приводит к снижению функциональных характеристик эндометрия в области прикрепления эмбриона. Ряд хирургических подходов к лечению неразвивающейся беременности влечет развитие хронического эндометрита, что нежелательно для репродуктивного здоровья женщины. Из всех методов хирургического устранения последствий замирания беременности вакуумная аспирация характеризуется наименьшими последствиями. Специфика этой процедуры позволяет проводить ее в условиях амбулаторного лечения.
Не ранее чем через две недели после вывода плодного яйца требуется проведение контрольного УЗИ. Альтернативой УЗИ может быть тест на уровень β-ХГЧ. Иногда для минимизации опасности инфекционных проблем, обусловленных наличием в матке некротизирующихся элементов, может быть принято решение об использовании антимикробных препаратов.
Дополнительное обследование после замирания беременности
После нескольких неразвивающихся беременностей и развития привычного невынашивания обычно проводят некоторые виды обследования, перечисленные ниже:
Лечение
Замершая беременность вне зависимости от своего генеза практически во всех случаях сопровождается хроническим эндометритом. По этой причине после выведения соответствующих тканей из матки требуется оперативное применение комплекса лечебных мероприятий:
Отмирание эмбриона внутри матки требует оперативного и длительного лечения эндометрита (не позднее трех месяцев после невынашивания). Задержка с применением лечения снижает действенность реабилитационных мер и понижает вероятность благополучного протекания последующей гестации. К сожалению, менее 7 % женщин России используют реабилитационное лечение после очищения матки по завершении неразвивающейся беременности.
Зачастую специалисты предостерегают от прописывания антибиотиков всем женщинам с этой патологией. Необходимость применения противомикробных препаратов желательно основывать на данных бактериологического посева из канала шейки. Употребление антибиотиков в малосимптомных случаях представляется необоснованным. Данные препараты при слабом асептическом процессе способны усугубить сниженный иммунный статус и проблемы в репродуктивной системе женщины.
В случае высокого риска острого эндометрита или усугубления хронической формы этого заболевания допустимо применение бактериальных средств. Гистологическое исследование способно подтвердить нормализацию состояния эндометрия при адекватном лечении. Среди прочего основанием для этого могут быть риски развития острых инфекций, диагностика абсцесса, наличие тошноты, рвоты и высокой температуры.
Восстановление эндометрия
При хронической форме эндометрита у женщин, переживших замершую беременность, требуется применение комплекса восстановительных мер. К ним относятся принятие разнообразных противовоспалительных средств, нормализация иммунных сбоев, улучшение метаболизма, иногда применяется физиотерапия. Главные задачи при восстановлении эндометрия:
Гормональное лечение
Гормональные средства комбинированного действия оказывают положительное влияние на состояние эндометрия у женщин, перенесших замершую беременность. К положительным изменениям относятся удлинение шейки матки, уменьшение кровопотерь при менструации и повышенную вязкость цервикальной слизи. Использование оральных контрацептивов комбинированного действия помогает женщинам после замирания беременности тем, что страхует от нежелательного зачатия на протяжении нескольких менструальных циклов и помогает более качественно подготовиться к новой гестации. Для минимизации рисков повторения неразвивающейся беременности специалисты обычно рекомендуют возобновление попытки зачать нового ребенка не ранее, чем через 3–6 месяцев. Этот период необходим для восстановления и оздоровления организма будущей матери.
Подготовка к зачатию
После перенесенной замершей беременности пристальное внимание необходимо уделять вопросу временного предохранения от зачатия. Контрацепция важна для восстановления организма женщины до нужного состояния, в котором она будет готова к новой гестации. Женщины, перенесшие замершую беременность, зачастую нуждаются в помощи квалифицированного психолога, а также психологической поддержке близких родственников.
При подготовке к новому зачатию женщинам, перенесшим замершую беременность, необходимо пройти через комплекс мероприятий для предотвращения повторного невынашивания. Необходимо обеспечение нужного уровня информированности женщины, ее психологической поддержки и мотивации перед выходом на новую гестацию. Многое зависит от врача, который должен правильно информировать и мотивировать будущую мать. Совокупность мер по подготовке к предстоящей гестации включает:
Заключение
Предотвращение неразвивающейся беременности основывается на совокупности элементов, ключевым среди которых является адекватное восприятие будущими родителями своей ответственности перед планируемыми детьми. Благодаря психологической помощи со стороны специалистов и родственников, корректировке образа жизни, комплексу восстановительных мер и качественной диагностике женщина даже после перенесенной замершей беременности будет готова к новому зачатию и успешному вынашиванию. Важным элементом успеха при выходе на новую беременность является своевременная и адекватная контрацепция. Важно понимать, что у женщин после замирания беременности возникают неизбежные проблемы с эндометрием, и организму требуется время и лечение, чтобы подготовиться к следующей беременности.