статины или атероклефит что лучше
Атероклефит как антиатеросклеротическое средство для лечения сердечно-сосудистой патологии
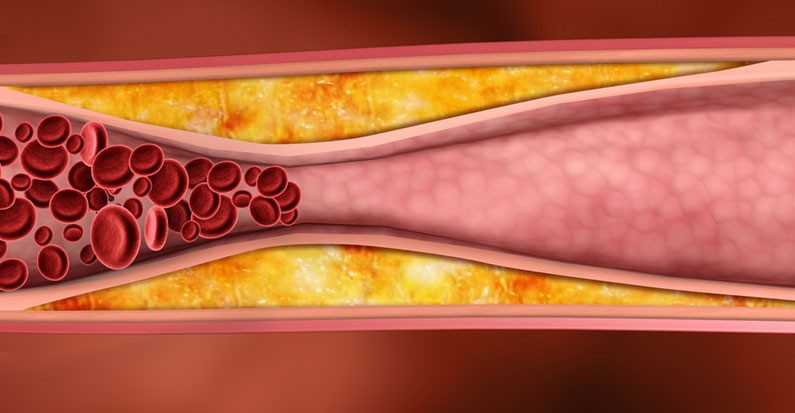
В настоящее время в условиях усиливающихся неблагоприятных химических воздействий на организм, а также нарушения принципов сбалансированного питания отмечается рост числа заболеваний сердечно-сосудистой системы, первое место среди которых занимают атерос
В настоящее время в условиях усиливающихся неблагоприятных химических воздействий на организм, а также нарушения принципов сбалансированного питания отмечается рост числа заболеваний сердечно-сосудистой системы, первое место среди которых занимают атеросклероз и его осложнения, связанные с атеросклеротическим поражением магистральных артерий сердца, головы, артерий нижних конечностей, аорты. Речь идет о разных формах ишемической болезни сердца (ИБС), цереброваскулярных заболеваниях атеросклеротической природы и др. Эти заболевания по-прежнему остаются наиболее распространенной причиной снижения трудоспособности, инвалидизации и смертности населения в экономически развитых странах.
Основными средствами, позволяющими в какой-то степени контролировать уровень липидов в крови и течение атеросклероза, являются статины. Их эффективность в первичной и вторичной профилактике ИБС и других осложнений атеросклероза продемонстрирована рядом клинических исследований (WOSCOPS, LIPID и др.). В то же время, по данным исследования VALIANT, в России только 0,6% пациентов, перенесших острый инфаркт миокарда, получают статины. Основными причинами столь низкой частоты их применения являются высокая стоимость, возможность лекарственных взаимодействий (в частности, с фибратами), риск нежелательных воздействий прежде всего на печень и мышцы.
В связи с необходимостью коррекции гиперлипидемии, а также отказом во многих случаях пациентов и врачей от применения статинов большой интерес представляют препараты растительного происхождения, которые имеют малую токсичность и безвредны при длительном применении.
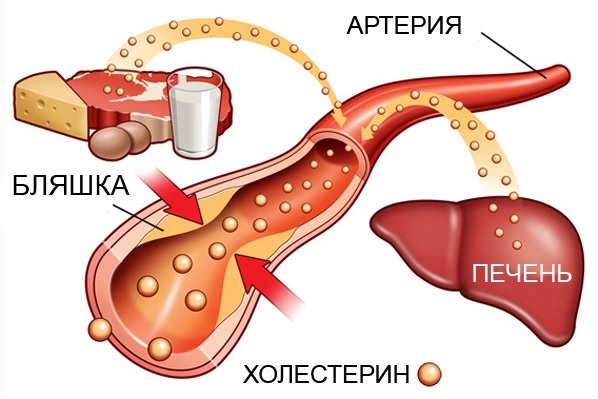
К таким средствам относится атероклефит, созданный фармацевтической компанией Эвалар на основе травы клевера красного (Trifolium pratense L.) и содержащий широкий спектр биологически активных соединений, в том числе флавоноиды и изофлавоны, которые обладают гипохолестеринемическим, гиполипидемическим и выраженным антисклеротическим действием.
Специалистами Пятигорской фармацевтической академии в результате проведенных исследований на модели твиновой гиперлипидемии у крыс и экспериментального атеросклероза у кроликов было установлено, что экстракт клевера, содержащийся в атероклефите, при курсовом профилактическом введении снижает содержание в сыворотке крови общего холестерина, триглицеридов, липопротеидов низкой (ЛПНП) и очень низкой плотности (ЛПОНП) и способствует повышению содержания липопротеидов высокой плотности (ЛПВП). Также в результате применения препарата снижается содержание холестерина в печени, нормализуется содержание активных продуктов тиобарбитуровой кислоты и практически полностью предотвращается развитие атеросклеротического повреждения стенки аорты.
Экспериментально доказано, что по выраженности антисклеротического действия атероклефит не уступает липанору (Санофи-Винтроп, Франция) и даже несколько более эффективно, чем референтный препарат, защищает стенку аорты от проникновения в нее атерогенных ЛПНП и холестерина, снижая интенсивность перекисных процессов, повышающих проницаемость артериальной стенки.
Что касается фармакологических свойств препарата, в механизме действия атероклефита основная роль принадлежит нормализации показателей липидного обмена (в особенности снижению содержания холестерина) в крови и печени, нарушениями которого во многом обусловлено развитие атеросклероза. При этом атероклефит способствует перераспределению холестерина из фракции ЛПНП во фракцию ЛПВП, в составе которой холестерин быстрее метаболизируется и выводится из кровяного русла.
Ученые отметили способность атероклефита снижать пероксидацию липидов и нормализовать проницаемость артериальной стенки, что сдерживает проникновение атерогенных липопротеидов в стенку аорты и накопление в ней холестерина.
На базе Алтайского медицинского университета было проведено исследование, целью которого явилось обоснование использования атероклефита как средства, обладающего антиатеросклеротическим действием, у больных с сердечно-сосудистой патологией. Пациенты наблюдались на протяжении 50-дневного периода с оценкой биохимических показателей крови, коагулограммы, ЭКГ, ЭхоКГ, офтальмоскопии. Наблюдение проводилось на момент отбора больных, через 14–16, 30 и 50 дней. Всего под наблюдением находились 122 больных с сердечно-сосудистой патологией, возраст пациентов составлял от 46 до 74 лет. Были сформированы две группы (по 61 пациенту в каждой): первая группа — лица с гипертонической болезнью (ГБ), вторая — пациенты с ИБС без повышения АД.
В каждой группе, по мере обращения, методом случайной выборки больных распределяли на подгруппы А и Б. Пациенты, получавшие препарат атероклефит, составили подгруппу А, получавшие плацебо — подгруппу Б. Атероклефит назначался по 30 капель на 1/3 стакана воды 3 раза в день во время еды. Длительность приема составляла 50 дней.
Больные, входившие в каждую из подгрупп, были сопоставимы по таким параметрам, как возраст, пол, длительность заболевания, что позволило различия в клинической симптоматике и лабораторно-функциональных показателях отнести за счет проводимой терапии.
Более чем у половины больных ГБ в обеих подгруппах были выявлены патологические состояния, связанные с атеросклеротическими поражениями: ИБС, проявляемая стенокардией, нарушением ритма и хронической недостаточностью кровообращения; нарушения мозгового кровообращения.
Пациенты с ИБС имели стабильную стенокардию II и III функционального класса.
Хорошая переносимость препарата отмечалась у всех пациентов, осложнений и побочных действий не выявлено.
Отчетливое действие атероклефита проявлялось к концу первого месяца лечения, о чем свидетельствует динамика ведущих клинических показателей деятельности сердечно-сосудистой системы у больных ГБ и ИБС, а также динамика липидного обмена.
В группе больных, получающих атероклефит, в 1,5 раза (по сравнению с пациентами, получающими плацебо) уменьшилось количество больных с головокружением и сердцебиением (р 140/90). При обследовании на 50-й день лечения отмечалось дальнейшее улучшение по этим же симптомам (р 1 ммоль/л), достоверное снижение холестерина и количества ЛПНП позволяет подтвердить факт активного воздействия фитопрепарата атероклефит на целый ряд факторов риска развития атеросклеротических процессов. Был сделан вывод о необходимости проведения повторных курсов терапии с оценкой результатов не только в ближайшие, но и в отдаленные сроки.
В ходе клинического испытания препарата, с учетом решающего значения этих факторов в формировании атеросклероза, большой интерес представляло изучение показателей гемостаза у больных с ГБ и ИБС, получающих атероклефит (табл. 2).
В процессе наблюдения регистрировалось достоверное изменение ряда показателей: уменьшение растворимых фибринмономерных комплексов (РФМК) и удлинение времени агрегации тромбоцитов (p
Г. В. Трубников, доктор медицинских наук, профессор
Б. И. Козлов, кандидат медицинских наук
Алтайский государственный медицинский университет, Барнаул
Лечение атеросклероза лекарствами
Используйте навигацию по текущей странице
Центр спасения от ампутации
 Причины и развитие атеросклероза
Причины и развитие атеросклероза
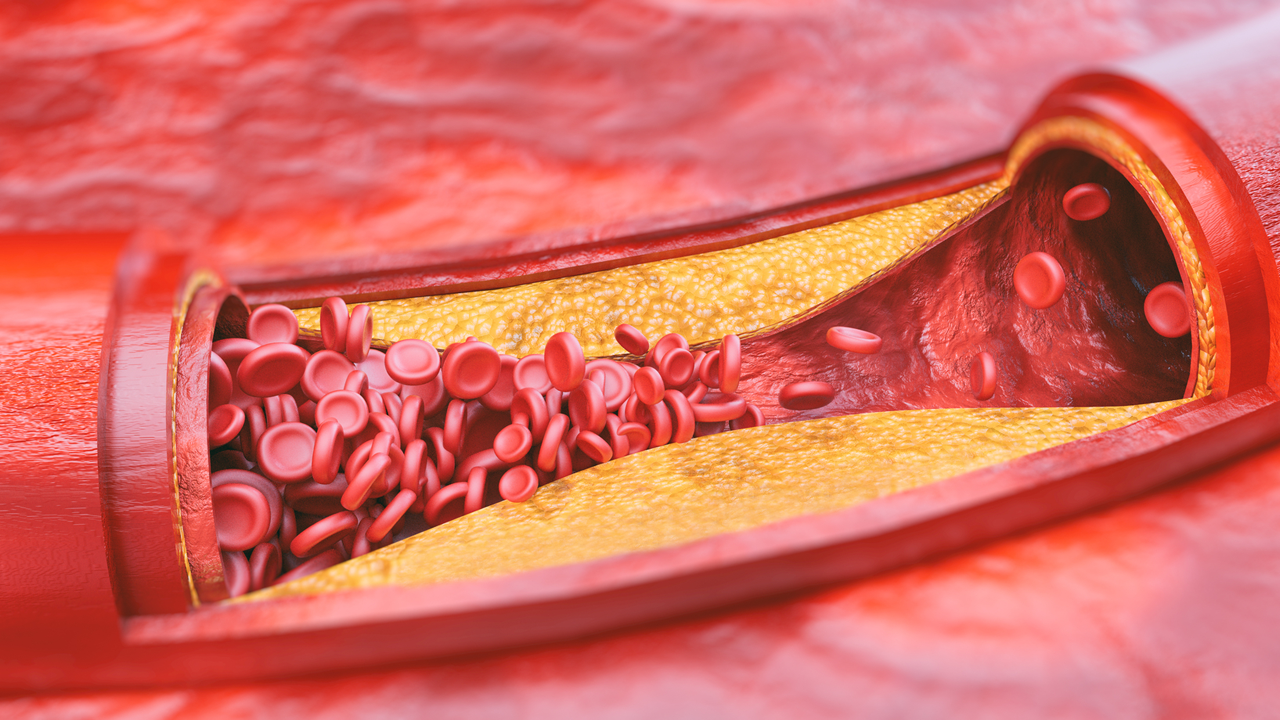
При обильном накоплении липидов и кальция происходит нарушение кровообращения в бляшках, омертвение которых обусловливает появление атером-полостей, заполненных распадающимися массами. Стенка артерии в области такой бляшки имеет каменную твердость, легко крошится. Крошкообразные массы отторгаются в просвет сосуда. Попадая с током крови в нижележащие кровеносные сосуды, кусочки раскрошившейся атеросклеротической бляшки могут стать причиной закупорки (эмболии) и привести к тромбозу артерий конечности с развитием гангрены (омертвения). Кроме этого, крупная бляшка приводит к значительному нарушению тока крови, что снижает доставку кислорода в ткани. При физической нагрузке мышцы, не получающие достаточного питания отказываются работать, возникает боль, которая исчезает только после отдыха. Крупная бляшка способствует развитию тромба в месте сужения сосуда, что может привести к острой ишемии и гангрене.
Медикаментозная терапия может быть направлена на причины болезни (этиотропное лечение), механизмы его развития (патогенетическое лечение), симптомы заболеваний (симптоматическая терапия) и профилактику осложнений. В лечении сосудистых пациентов должна применяться схема, затрагивающая все аспекты заболевания.
Этиотропное и патогенетическое лечение.
Диабетическая макроангиопатия. Помимо терапии статинами, для улучшения состояния сосудистой стенки применяется препарат Vessel Due F, органический глиполисахарид, который способствует восстановлению эндотелия и снижает риск сосудистых тромбозов. Для лечения нейропатии у больных с диабетом используются витамины группы В (мильгамма), тиоктацид.
Препараты улучшающие кровоток и влияющие на коллатеральное кровообращение.
Пентоксифиллин (трентал, вазонит) до сих пор широко используются в отечественной клинической практике, хотя множество исследований показали их небольшую эффективность.
Симптоматическая терапия.
Подразумевает уменьшение симптомов сосудистых заболеваний. Эффективное патогенетическое лечение способствует устранению симптоматики хронической артериальной недостаточности. При критической ишемии важным аспектом лечения является обезболивание. Для этих целей используются ненаркотические анальгетики (кеторол, баралгин, диклофенак). При невралгических болях назначается финлепсин и другие седативные средства. В сложных случаях возможно назначение наркотических анальгетиков (трамадол, промедол, морфин) или эпидуральной продленной анестезии.
Профилактика осложнений.
Основное осложнение, связанное с облитерирующими заболеваниями, это тромбоз артерии с развитием острой ишемии конечности. В настоящее время возможности современной терапии позволяют многократно снизить риск тромбоза. Наиболее эффективны препараты клопидогреля (плавикс, зилт, тромбостоп). Могут использоваться препараты аспирина (тромбоасс, кардиомагнил) в дозе не менее 100 мг в сутки, но они слабее. У пациентов с склонностью к венозным тромбозам и с мерцательной аритмией, для профилактики тромбоэмболии могут использоваться непрямые антикоагулянты (варфарин), прямые ингибиторы тромбина (продакса), низкомолекулярные гепарины (фраксипарин, клексан)

Чем опасен высокий уровень холестерина?
Повышенный уровень холестерина приводит к риску развития ИБС и инфаркта миокарда, ишемического инсульта и гангрены конечностей!
Необходимо снижать концентрацию общего холестерина в крови: снижение концентрации общего холестерина в крови на 10% приводит к уменьшению смертности от заболеваний сердца на 20%. Малая физическая активность (гиподинамия), избыточное питание и курение оказывают плохое воздействие на уровень холестерина.
Физические упражнения и похудание уменьшают концентрацию холестерина и триглицеридов, тем самым позволяя предотвратить развитие атеросклероза.
Препараты для снижения уровня холестерина
Статины – это группа препаратов предназначенных для снижения снижение уровня холестерина в крови. Действие статинов основано на блокировании образования холестерина в печени, что снижает его уровень в крови, так как весь холестерин в организме вырабатывается именно там, а не поступает с пищей. Тот холестерин, что мы съедаем является только материалом для синтеза собственного.
Назначается пациентам с высоким риском развития инсульта и инфаркта. Прием Розувастатина зависит от уровня липидов в крови и составляет в стандартной дозировке от 5 до 10 мг в день.
Статины и чем их заменить
Гиперхолестеринемия (повышенный уровень холестерина в крови) – крайне опасное состояние для нашего здоровья. Чаще всего, для того чтобы снизить уровень холестерина в крови, врачи назначают статины. Доктор Шишонин рассказал, что это за препараты и почему их лучше не принимать.
Общая информация
Препараты из группы статинов появились из-за того, что весь научный мир борется с повышенным уровнем холестерина в крови. Большинство людей уверены: если у них повысился холестерин, то это значит, что через некоторое время в обязательном порядке должны образоваться атеросклеротические бляшки. Это не совсем верное мнение. На практике встречаются случаи, когда холестерина в крови в пределах нормы, но при обследовании пациента устанавливается, что у него есть бляшки в сосудах.
Нужно отметить, что уровень холестерина и количество бляшек в крови – это две абсолютно непрямолинейные зависимости. Доктор Шишонин отмечает, что бояться холестерина не нужно. В видеофильме «Секреты лечения атеросклероза» автор раскрывает всю правду о холестерине.
Для снижения холестерина в крови в медицине принято назначать статины. Каков механизм их действия и вредны ли они для здоровья? Ответы на эти и другие вопросы будут представлены ниже.
Итак, холестерин – жир, который синтезируется во всех клетках нашего тела, однако фабрика по производству указанного вещества находится в печени. Холестерин используется организмом для построения клеточных мембран, для биосинтеза желчи, витаминов группы D и стероидных гормонов (андростерон, андростендион, дегидротестостерон, эстрадиол, эстрон, эстриол и т. д.).
Учитывая механизм образования холестерина, ученые (фармакологи, биохимики) решили воздействовать на клетки печени, чтобы они перестали синтезировать огромное количество этого вещества. Для уменьшения производства холестерина они начали применять статины. Эти медикаменты разрывают метаболическую цепь образования указанного вещества. Все это негативно сказывается на функционировании печени.
Вред статинов
При длительном использовании статинов могут наблюдаться побочные эффекты:
Чем можно заменить статины и есть ли у них альтернатива
Для начала нужно просто перестать их принимать. Естественно, это необходимо делать только под контролем лечащего врача. Нужно плавно снижать дозу, так как некоторые препараты могут вызвать привыкание. После определения уровня холестерина в крови можно приступать к диетотерапии.
При нерациональном питании уровень холестерина в крови нормализироваться не будет. Если при отмене статинов у человека холестерин растет, то это и не плохо. Если пациент будет придерживаться рекомендаций врача, то через некоторое время уровень указанного соединения стабилизируется.
Для нормализации показателей холестерина в крови нужно заняться физкультурой. Начать можно с приседаний. При регулярном их выполнении, хотя бы 50-60 раз в день, вы добьетесь желаемого результата. Специалисты «Клиники доктора Шишонина» указывают, что этот метод всегда работает безотказно.
Почему снижается холестерин при приседании? Ответ прост. Во время приседаний работают самые мощные мышцы нашего тела. Для выполнения указанной работы организм должен синтезировать новые мышечные волокна, а для этого ему потребуется много холестерина, который расходуется на построение клеточных биомембран.
Секреты питания
Важно, чтобы в рационе питания содержались качественные жиры. Для чего это нужно? В первую очередь это необходимо для того, чтобы желчь, которая состоит в основном из холестерина, по протокам попадала именно в двенадцатиперстную кишку. Без желчи не будет происходить процесс эмульгирования и расщепления жиров.
Если человек не употребляет жиры, то в скором времени у него возникнут проблемы с функционированием желчного пузыря и печени. Об этом говорится в видеофильме доктора Шишонина «Секрет в слове холестерин».
При приеме жирной пищи происходит отток желчи в двенадцатиперстную кишку. В этом отделе кишечника находятся рецепторы, которые при поступлении жирной пищи возбуждаются, при этом наблюдается стимуляция печени и желчных протоков, они сокращаются, что приводит к попаданию секрета в кишечник.
Таким образом, печень избавляется от наработанного холестерина, направляя его в кишечник. Это очень важный физиологический процесс, который должен осуществляться ежедневно. Употребление качественных молокопродуктов (сметана, сыр, творог и т. д.) способствует снижению холестерина.
Заключение
Гиперхолестеринемия – серьезная проблема, которая может привести к развитию ряда осложнений. Для снижения уровня холестерина в крови можно использовать медикаментозные и безмедикаментозные методы. Физические нагрузки и здоровое питание помогут снизить холестерин. Не употребляйте статины, следите за собой и будьте здоровы.
ВНИМАНИЕ! Все материалы на сайте (включая видео и аудио ролики на сторонних ресурсах) носят образовательный и ознакомительный характер. Имеются противопоказания. Перед применением рекомендаций и советов с сайта и из видеороликов ОБЯЗАТЕЛЬНО проконсультируйтесь с врачом!
Все имена пациентов, использованные в статьях на сайте, изменены по этическим соображениям. Любые совпадения являются случайными.
Новые споры о холестерине
Когда на самом деле нужно снижать холестерин и кто может долго жить с высокими показателями? Материал об этом, подготовленный КП, попал в топ самых читаемых на сайте газеты.
ГЛАВНЫЙ ВЫЗОВ ДЛЯ ВРАЧЕЙ
ПРОВЕРЬ СЕБЯ
Какой у вас риск сердечно-сосудистых заболеваний
Человек находится в группе низкого риска, если у него:
а) нет повышенного давления. То есть давление не выше, чем 130/80 мм рт. ст. в возрасте до 65 лет и не выше 140/80 после 65 лет;
б) нет лишнего веса. То есть индекс массы тела не выше 29 (как его посчитать, мы рассказывали в первой части публикации);
в) нет сахарного диабета;
г) нет атеросклероза.
В группу высокого и очень высокого риска (в зависимости от количества факторов риска и степени «запущенности») человек попадает, если:
2) повышенное давление (см. пункт «а» выше);
3) есть диагноз сахарный диабет (ставится, по общему правилу, при уровне сахара в крови выше 6,7 ммоль/л на голодный желудок);
ХОЛЕСТЕРИНОВАЯ БЛЯШКА БЛЯШКЕ РОЗНЬ
— Если я не вхожу в группу высокого или даже среднего риска, это значит, что можно безгранично есть продукты с животными жирами – сливочное масло, жирное мясо и т.д.?
— Вопрос непростой. Когда мы начинаем налегать на продукты, богатые животными жирами, это при современном малоподвижном образе жизни зачастую оборачивается ожирением. Вы получаете как минимум один фактор риска и из более «благополучной» группы переходите в менее благополучную, с более высоким риском. И вообще, нужно признать: регуляция системы выработки и обмена холестерина в организме еще частично остается для ученых загадкой. Мы знаем про нее далеко не все.
— В чем их опасность?
— Как минимум половина инфарктов миокарда происходит из-за бляшек, которые не сужают просвет в кровеносных сосудах или сужают его меньше, чем 50%. Такие бляшки имеют тонкую пленочку-покрышку и жидкое ядро, где постоянно идет воспаление. В конце концов покрышка попросту разрывается. На этом месте образуется тромб, он перекрывает просвет сосуда. И все, что ниже по течению крови, начинает отмирать.
ТРЕНИРОВАТЬСЯ ИЛИ НЕ НАПРЯГАТЬСЯ?
НА ЗАМЕТКУ
Как определить безопасную интенсивность физнагрузок
ВОПРОС-РЕБРОМ: КОМУ НУЖНЫ СТАТИНЫ?
— Существует внутрисосудистый метод, когда мы заводим в сосуд специальный датчик и с помощью ультразвука или оптической когерентной томографии определяем структуру бляшки.
— Нужно проверять каждую бляшку?
— Да. И датчик, к сожалению, дорогостоящий. Другой подход – компьютерная томография. Кладем пациента в компьютерный сканер и делаем рентгенологическое исследование с контрастом сосудов сердца. Разрешающая способность компьютерных томографов сегодня позволяет рассмотреть, какая это бляшка – стабильная или нестабильная.
Третий подход – по анализу крови. Сейчас он активно развивается. Ведутся очень интересные исследовательские работы по микроРНК, то есть малым молекулам, которые ответственны за воспаление, развитие атеросклероза. По их наличию, концентрации и комбинации пытаются строить диагностические системы для выявления нестабильных бляшек.
— Какие-то из этих методов применяются в России?
ПОЗДРАВЛЯЕМ!
«Комсомолка» поздравляет Сеченовский университет и желает новых научно-медицинских прорывов!
Статины: плюсы и минусы
«Высокий холестерин» не болит, но именно он может приводить к развитию атеросклероза. Атеросклероз поражает сердечно-сосудистую систему, приводит к образованию атеросклеротических бляшек и нарушениям кровоснабжения. Нередко это заканчивается инфарктами, инсультами.
Сегодня существует немало препаратов из группы статинов. Доказана их эффективность в снижении смертности от сердечно-сосудистых заболеваний, но продолжаются споры об их безопасности. Для достижения и удержания нужных показателей липидного обмена требуется длительный прием препаратов, но многие пациенты не выполняют рекомендации, отчего эффективность лечения резко снижается. Что говорить о пациентах, когда врачи имеют разные мнения на этот счет.
Что такое статины
Статины — это группа гиполипидемических препаратов. Они замедляют работу одного из главных ферментов, участвующих в синтезе холестерина — ГМК-КоА-редуктазы. Это приводит к уменьшению синтеза холестерина в печени.
Снижение синтеза холестерина в гепатоцитах увеличивает количество рецепторов к липопротеидам низкой плотности (ХС ЛПНП) и последующему захвату их из кровотока. Кроме того, возможно, некоторое снижение образования ЛПНП за счет угнетения синтеза в печени их предшественника — липопротеидов очень низкой плотности (ЛПОНП). Так статины способствуют снижению общего ХС, ХС ЛПНП и ХС ЛПОНП в плазме крови. Одновременно препараты этой группы способны уменьшить уровень ТГ и несколько повысить уровень «хорошего холестерина» (липопротеидов высокой плотности). Эффективность снижения уровня холестерина в крови зависит от дозы препарата. Для получения нужного уровня снижения требуются достаточно высокие дозы.
Вклад в пользу статинов вносят и их многочисленные дополнительные свойства:
Статины полезны не только своей способностью снижать холестерин в крови.
Виды статинов
В группе статинов препараты отличаются путями, по которому идет их обмен, силой подавления образования холестерина, лекарственными взаимодействиями. Лекарства отличаются не только названиями, но и действующим веществом:
Показания
Препараты этой группы назначает только врач и он подбирает какое действующее вещество подойдет, его дозировку. Обычно для этого определяют риск сердечно-сосудистых событий по специальной шкале, опроснику, сдаются анализы для определения липидного спектра и биохимических показателей крови. Сегодня статины назначают не только после инфарктов, инсультов как вторичную профилактику. При определенных условиях, высоком риске, врач может использовать статины в первичной профилактике сердечно-сосудистых заболеваний.
Минусы
Но есть и нерешенные вопросы в лечении статинами. Так от 40 до 75% пациентов прекращают прием статинов в течение 1-2 лет после начала лечения. Причинами этого пациенты называют: опасение развития нежелательных эффектов из инструкции к препарату (46%), неверие в то, что лекарство продлевает жизнь (29,4%), прием большого количества других таблеток (27,6%), забывчивость (26,5%), плохой контроль уровня ХС крови на фоне приема лекарства (18,8%), отмену препарата нелечащим врачом (13,5%). При этом реальное развитие нежелательных эффектов на терапии статинами наблюдалось только у 11,7% пациентов, причем их проявления были легкой и умеренной степени выраженности.
Мышечные симптомы
Частота развития симптомов поражения мышц составляет 7-29% по разным данным. К ним относят:
Причины этого изучены недостаточно. По одной версии происходит снижение коэнзима Q10 в мышечной ткани и снижение уровня витамина D. Затрагивается работа митохондрий.
Мышечные симптомы встречаются в 7-29%.
Симптомы, как правило, появляются в обеих руках или ногах. Срок появления около 4-6 недель после начала приема статинов. Иногда при болезнях суставов, связок происходит усиление боли. Возможно, этому способствует мышечная слабость. Необычно, но физически активные люди чаще страдают от мышечных симптомов.Так в одном из исследований указывалось, что спортсмены хуже переносят липидснижающую терапию.
По данным исследований, эти симптомы встречаются редко. Но в сами исследования часто не допускаются пациенты старшего возраста, с нарушениями функции печени и почек, принимающие определенные лекарственные препараты, то есть нельзя сказать, что это обычный пожилой человек с «букетом болезней».
Сахарный диабет и инсулинорезистентность
Установлено, что длительный прием статинов при определенных факторах может способствовать развитию инсулинорезистентности и сахарного диабета. Об этом говорят не только данные исследований, но и национальные рекомендации некоторых стран.
Факторами риска развития СД при приеме липидоснижающих препаратов могут стать:
Воздействие на печень
При приеме статинов для снижения негативного влияния на печень необходимо исключить прием:
Статины могут негативно влиять на поврежденную печень.
Не следует их назначать при активном вирусном гепатите, пока показатели печени не вернутся к норме.
Взаимодействие с лекарствами
Статины обладают множественным эффектом. Это происходит из-за того, что они действуют не изолированно, а затрагивают многие химические реакции в организме. Особенно это важно у пациентов принимающих множество лекарственных препаратов по поводу сердечно-сосудистых заболеваний.
Что делать?
Задумавшись о приеме статинов стоит понимать, что это не «волшебная таблетка». И даже длительная терапия на многие годы для увеличения продолжительности жизни будет эффективной только в комплексном подходе, так как развитие атеросклероза зависит не только от приема препаратов. Схемы терапии меняются, но никто не отменял собственных усилий, которые должен делать человек. Нужно поменять образ жизни, который десятилетиями приводил к накоплению проблем.
Диета. Оптимальной диетой для профилактики ССЗ, связанных с атеросклерозом, признана средиземноморская диета. Рекомендуется высокое содержание овощей, бобовых, цельнозерновых продуктов, фруктов, рыбы и ненасыщенных ЖК (особенно оливкового масла). Возможно умеренное потребление алкоголя (в основном красного вина, преимущественно с пищей). Держать в рационе низкий процент красного мяса, молочных продуктов и насыщенных жиров.
Отказ от курения. Курение одна из причин развития атеросклероза. Риск смерти или развития острого инфаркта миокарда у продолжающих курить, после успешной операции по восстановлению проходимости коронарных сосудов, почти в 2 раза выше, чем у некурящих. Отказ от курения уже в течение первого года снижает риск развития ИБС на 50%, а при отказе от курения в течение 5-15 лет риск развития ОКС и инсульта уравнивается с некурящими.
Курение — одна из причин развития атеросклероза.
Физическая активность. Установлено, что сокращение сидения перед телевизором до 2 ч в день увеличивает продолжительность жизни на 1,4 года. Лучшее начало увеличения физической активности это ходьба, особенно в возрасте от 60 лет. Основной принцип плавное повышение интенсивности и объема в течение нескольких недель.
Так обсудив с врачом все плюсы и возможные риски приема статинов нужно придерживаться выбранного пути многие годы для достижения результата.
 Причины и развитие атеросклероза
Причины и развитие атеросклероза