саркома юинга что это причины
Саркома костей
Вам поставили диагноз: саркома костей?
Наверняка Вы задаётесь вопросом: что же теперь делать?
Подобный диагноз всегда делит жизнь на «до» и «после». Все эмоциональные ресурсы пациента и его родных брошены на переживания и страх. Но именно в этот момент необходимо изменить вектор «за что» на вектор «что можно сделать».
Что такое саркома костей?
Филиалы и отделения, где лечат саркомы костей
МНИОИ им. П.А. Герцена – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
Хирургическое отделение онкологической ортопедии
Контакты: (495) 150 11 22
МРНЦ им. А.Ф. Цыба – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
Отделение комбинированного лечения опухолей костей, мягких тканей и кожи
Заведующий отделения: Александр Александрович Курильчик
Контакты: 8 (484) 399 31 30
Введение
Опухоли костей – это обобщающее понятие, которое включает в себя все доброкачественные и злокачественные новообразования, поражающие скелет человека.
Статистика саркомы костей (эпидемиология)
Первичные злокачественные опухоли костей составляют 0,001% от всех впервые выявленных злокачественных новообразований. В России заболеваемость первичными злокачественными опухолями костей составляет 1,03 случая на 100 тыс. населения, что соответствует данным по заболеваемости в других странах.
Морфологическая классификация опухолей костей:
Стадии и симптоматика саркомы костей
Клиническая классификация TNM
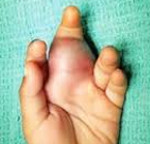
Боль – самый ранний признак. Для начала болезни характерна тупая, ноющая боль без четкой локализации в кости. Дальнейшее развитие заболевания приводит к появлению невыносимо сильной боли, пик приходится на ночное время, не купируется обычными анальгетиками. У более чем половины пациентов на месте роста опухоли пальпируется припухлость по плотности мягче костной ткани. Пораженная конечность отекшая, может быть покраснение кожи.
Причины возникновения саркомы костей и факторы риска
К факторам риска развития сарком костей можно отнести предшествующую лучевую терапию, состояние иммунодефицита, болезнь Педжета, болезнь Олье, доброкачественные опухолевые поражения кости так же могут приводить к злокачественной трансформации. Однако, у большинства пациентов специфических этиологических факторов не выявляется.
Диагностика саркомы костей
·Компьютерная томография легких. Наиболее часто саркомы костей метастазируют в легкие, а разряжающая возможность флюорографии и рентгеновского исследования невелика, поэтому пациентам с саркомами костей необходимо выполнение компьютерной томографии органов грудной клетки.
·Компьютерная томография или магнитно-резонансная томография первичного очага опухоли. Эти исследования позволяют адекватно оценить распространенность опухолевого процесса, прилежание опухоли к магистральным сосудисто-нервным структурам, степень вовлечения прилежащих мягких тканей.
·Ультразвуковое исследование брюшной полости, печени, прилежащих зон регионарного лимфооттока. Саркомы костей редко метастазируют в печень и регионарные лимфотические коллекторы (3-5%) и наличие метастазов в них является неблагоприятным прогностическим фактором, однако проводить исследование этих областей так же необходимо.
·Сцинтиграфия костей. Второй по частоте развития метастазов сарком костей точкой являются кости, поэтому проведение сцинтиграфии для таких пациентов обязательно.
·Так же необходимо диагностировать и вовремя назначить коррегириующую терапию сопутствующих хронических либо впервые выявленных заболеваний – сахарный диабет, различные кардиальные патологии, нарушения дыхания, нарушения работы почек и прочие.
Лечение саркомы костей
В первую очередь следует рассматривать возможность выполнения органосохранных операций. Главным условием операбельности пациентов является радикальность и абластичность удаления опухоли, что гарантирует отсутствие местного рецидива.
Сотрудники ФГБУ «НМИЦ радиологии» Минздрава России владеют всеми современными методиками органосохранной хирургии опорно – двигательного аппарата:
· Эндопротезирование онкологическим эндопротезом плечевого сустава.
· Эндопротезирование онкологическим эндопротезом тазобедренного сустава.
· Эндопротезирование онкологическим эндопротезом коленного сустава.
· Тотальное эндопротезирование бедренной кости.
· Модульное эндопротезирование вертлужной впадины после удаления опухолей костей таза.
· Эндопротезирование тел позвонков на всех уровнях позвоночного столба.
· Эндопротезирование онкологическим эндопротезом лучезапястного сустава.
· Эндопротезирование онкологическим эндопротезом локтового сустава.
· Реконструкция удаленных фрагментов костей при помощи ауто/аллопластики.
· Резекция костей плечевого пояса (лопатка, ключица).
· Резекции ребер и грудной стенки.
· Использование собственной кости пациента для замещения дефекта после операции.
· Онкологическое эндопротезирование, металлолстеосинтез.
· Расширенные операции при массивных опухолях плечевого пояса (межлопаточно-грудная ампутация).
При невозможности выполнения органосохранных операций необходимо выполнение калечащих операций в радикальном объеме. Ампутация или экзартикуляция конечности выполняются в следующих случаях:
Так же в клинической практике лечения злокачественных поражений костей применятся лучевая и химиотерапия.
Осложнения противоопухолевого лечения саркомы костей и их коррекция
Особенности реабилитации после лечения саркомы костей
Реабилитация пациентов, которым было проведено хирургическое лечение по поводу опухолевого поражения костей в нашем отделении – является одной из приоритетных задач для врачей нашего центра. Этот процесс включает себя большое количество специалистов: онкологов, врачей ЛФК, неврологов и даже психологов. Хорошее психоэмоциональное состояние пациента, является одним из главных факторов для более быстрой реабилитации больного. Для каждого пациента подбирается индивидуальный план реабилитационных мероприятий. Как правило на 2-3 сутки после операции пациент встает на ноги и начинает получать минимальные нагрузки. C каждым днем нагрузка увеличивается, под чутким контролем врачей. В большинстве случаев пациент, получивший у нас лечение, покидает нас на своих ногах и с огромной мотивацией на быстрое выздоровление.
Прогноз заболевания саркомы костей
Важно понимать, что течение болезни индивидуально и не всегда возможно предугадать его течение. Оно может благоприятным или неблагоприятным, но бывают исключения из правил, как их плохих, так и из хороших. Неблагоприятными факторами, которые могут влиять на выживаемость являются: высокая степень злокачественности, размеры первичной опухоли, локализация опухоли в костях таза и позвоночнике, слабая реакция опухоли не проводимую химиотерапию, выраженная сопутствующая патология. При проведении правильного лечения общая пятилетняя выживаемость больных с высокозлокачественными саркомами костей составляет до 75%. При опухолях низкой степени злокачественности она выше и может достигать 90%.
Филиалы и отделения, в которых лечат саркомы костей
ФГБУ «НМИЦ радиологии» Минздрава России обладает всеми необходимыми технологиями лучевого, лекарственного и хирургического лечения, включая расширенные и комбинированные операции. Все это позволяет выполнить необходимые этапы лечения в рамках одного Центра, что исключительно удобно для пациентов.
Контакты: (495) 150 11 22
Заведующий отделения: Александр Александрович Курильчик
Что такое саркома Юинга? Диагностика и лечение
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
Саркома Юинга относится к самой распространённой и агрессивной группе онкологических заболеваний. Несмотря на то, что описана она была больше ста лет назад, до сих пор считается малоизученным заболеванием.
Общая информация
Развитие саркомы происходит в различных костях, но в перечисленных ниже чаще:
Обычно заболеванию подвержены дети в возрасте от десяти до пятнадцати лет (мальчики, как правило) и лица до среднего возраста. От того, сколько больному лет, зависит место локализации рака. Исключение — мягкие ткани. В них она обосновывается очень редко.
Причины заболевания
Точная причина появления опухоли до сих пор не определена. Выделены лишь некоторые факторы, при которых шансы на поражение саркомой очень высокие. Среди этих факторов корреляция рака с разрушениями костной ткани в результате травм или изменениями её структуры после получения таковых, наследственность, обусловленная генными мутациями, аномалии скелета и другие. Несмотря на это, неоспоримым фактом является и то, что у многих заболевших этим видом саркомы перечисленные факторы риска отсутствовали.
Симптомы развития и диагностика
Главная отличительная черта саркомы Юинга – постепенно усиливающаяся боль в костях. Вначале болит несильно, ноет и на время прерывается. Дальше усиливается. Характерной особенностью считается то, что боли не пропадают, а становятся сильнее ночью. Это существенное отличие от болей, возникающих после получения травм и воспалениях.
Ощущается дискомфорт при воздействии на поражённое место. Наблюдается нарушение движения в располагающихся рядом суставных узлах. Из-за этого больной не сможет спокойно уснуть. От таких болей практически невозможно избавиться с помощью обычных препаратов.
Прогрессируя, рак поражает облегающие кость мягкие ткани. Мягкая ткань на ощупь горячая и уплотнённая. Наряду с этим повышается температура, может быть тошнота, слабость, другие негативные признаки.
Внешние признаки становятся всё более очевидными: опухоль растёт, кожа багровеет и истончается. Сильно выпирают вены. Есть ряд симптомов, с помощью которых можно предварительно определить локацию заболевания. Например, развитие саркомы в лёгких сопровождается кровохарканием, недержание мочи является признаком локации в тазовых костях и др.
Наблюдается тот факт, что болезнь легче определить по внешним признакам. К сожалению, бывает так: когда ребёнок жалуется на боль, взрослые воспринимают их как результат ушибов. Это причина трудностей диагностики ранних стадий, что может иметь тяжёлые последствия. Старайтесь быстрее обращаться к врачу. Больше будет вероятность на успешное лечение.
Диагностика этой разновидности рака заключается в следующем:
Благодаря такой диагностике удаётся выделить заболевание на фоне похожих. Как отмечалось выше, симптомы саркомы Юинга мало чем отличаются от симптомов других болезней. Точный диагноз даст возможность определить наиболее эффективное лечение суставов и костей.
Лечение
Как уже отмечалось, болезнь трудно диагностировать на ранних стадиях. Часто, когда установлен точный диагноз, бывает уже поздно и болезнь запущена, наблюдается наличие метастаз. Если же лечение провести своевременно, то есть шанс полностью устранить патологию, не допустить метастазы и устранить рецидивы. В большем количестве случаев из-за запущенности болезни прогноз становится неблагоприятным. Полностью вылечить заболевшего возможно только вначале развития заболевания. Ещё один фактор, сильно влияющий на успех лечения — где локализовалась опухоль. Хуже всего, если метастазы будут в костном мозге.
Считается, что лучшее всего лечение опухоли Юинга — хирургическая операция. Оперативное вмешательство проводится по мере распространения опухоли и метастаз. Вместо ампутированной кости ставят эндопротез.
Сейчас онкологи предпочитают уходить от таких радикальных мер, насколько это возможно. В ряде случаев становится предпочтительнее химиотерапия или облучение. И ещё одно. Терапию саркомы непременно нужно проводить в клинике, специализирующейся на подобного рода лечении.
Что поможет выздороветь
Да, саркома Юинга один из самых тяжёлых и опасных недугов. И всё-таки его можно победить. Для этого вовремя обращайтесь к докторам, выполняйте то, что они вам предпишут. Верьте, что выздоровление возможно! Немаловажную роль играет то, как настроен пациент и ободрение родных. Каких-либо методов гарантированной профилактики саркомы не существует. Если вы заметили симптомы даже незначительного характера — насторожитесь. Обратитесь к врачу для профессиональной медицинской консультации. Это позволит раньше начать терапию и повысит эффективность лечения.
Саркома Юинга
Саркома Юинга была открыта Джеймсом Юингом (1866-1943) в 1921 году. Ученый охарактеризовал её как опухоль, поражающую в основном длинные трубчатые кости.
Что провоцирует / Причины Саркомы Юинга:
Причина появления злокачественных опухолей костей пока не известна, однако доказано, что в 40 % возникновение костной саркомы провоцирует травма.
Существует некоторая связь между возникновением саркомы Юинга и наличием скелетных аномалий (энхондрома, аневризмальная костная киста и т.д.) и аномалиями мочеполовой системы (гипоспадии, редупликация почечной системы). В отличие от остеосаркомы, ионизирующая иррадиация не ассоциируется с возникновением саркомы Юинга.
Саркома Юинга состоит из мелких круглых клеток со скудной цитоплазмой, круглым ядром, содержащим нежный хроматин и слабо просматривающиеся базофильные нуклеолы. В отличие от остеосаркомы, она не продуцирует остеоид.
Идея эндотелиальной природы опухоли Юинга превалировала до 1980 года. Исследования, проведенные в последние годы, показали нейрогенную природу опухоли Юинга. Хотя чаще саркома Юинга является недифференцированной опухолью костей, имеются данные о поражении мягких тканей (экстраоссальная саркома Юинга). В специальной литературе появился термин «семейство опухолей типа саркомы Юинга».
Факторы риска развития саркомы Юинга
В настоящее время известно несколько факторов риска, связанных с возникновением саркомы Юинга.
Пол. Саркома Юинга несколько чаще встречается среди мальчиков по сравнению с девочками.
Возраст. В 64% случаев саркома Юинга встречается в возрасте от 10 до 20 лет.
Раса. Наиболее часто саркома Юинга наблюдается у белого населения.
Патогенез (что происходит?) во время Саркомы Юинга:
При гистологическом исследовании саркома Юинга и все опухоли семейства PNET представляются в виде бесструктурных агрегатов мелких опухолевых клеток, разделенных фиброзными прослойками. Клетки имеют правильную форму, содержат округлые или овальные ядра. Заключенная в клеточных ядрах дисперсия хроматина имеет характерный «зеркальный» вид. В некоторых ядрах видны фигуры митоза.
Патоморфологические особенности саркомы Юинга и PNET, выявляемые при гистологическом исследовании, являются недостаточными для установления окончательного диагноза. Наибольшие сложности возникают при проведении дифференциального диагноза с другими мелкоклеточными злокачественными опухолями детей (нейробластомой, рабдомиосаркомой, неходжкинской лимфомой и др.). У подростков и взрослых сходная патоморфологическая картина характерна для некоторых мягкотканных сарком, таких как рабдомиосаркома, синовиальная саркома, лейомиосаркома.
Поскольку эти опухоли, несмотря на различный гистогенез, лишены специфических морфологических признаков, позволяющих установить точный диагноз, то для дифференциальной диагностики необходимо проведение ряда дополнительных исследований, к которым относятся световая (электронная) микроскопия, иммуногистохимический и цитогенетический анализ (FISH и PCR). Ранее предпринимались попытки использования гистохимических методов исследования (реакции на липиды, коллаген, гликоген и др.). Так, гликоген может быть определен практически в 90% случаев саркомы Юинга путем использования Шифф-реакции. К сожалению, специфичность этих методик оказалась недостаточной.
Как уже упоминалось выше, все PNET, в отличие от саркомы Юинга, характеризуются наличием отчетливой нейроэктодермальной дифференцировки.
Иммуногистохимическое (с помощью моно- и поликлональных антител) исследование опухолевой ткани позволяет в этом случае выявить экспрессию синаптофизина и нейронспецифической энолазы. В педиатрической практике весьма важным является проведение дифференциального диагноза PNET и нейробластомы. В обоих случаях определяется положительная реакция на нейронспецифическую энолазу, однако для нейробластомы характерно повышение уровня катехоламинов.
При световой микроскопии примитивные нейроэктодермальные опухоли демонстрируют формирование псевдорозеток Homer-Wright, что также отличает их от саркомы Юинга.
Несмотря на различия в нейроэктодермальной дифференцировке, клетки саркомы Юинга и PNET одинаково часто экспрессируют на своих мембранах продукт онкогена MIC-2, известный как гликопротеин р30/32 или СD 99. Выявление его экспрессии иммуногистохимическим методом служит убедительным подтверждением клинико-рентгенологического диагноза саркомы Юинга.
Проводимое в последние годы активное и целенаправленное изучение саркомы Юинга и PNET позволило выявить множество опухолеспецифических генетических повреждений, являющихся промоторами неконтролируемой клональной пролиферации. Разнообразные дефекты генома обусловливают клиническую гетерогенность злокачественных новообразований изучаемой группы и являются значимыми прогностическими факторами. Быстрая идентификация этих нарушений осуществляется с помощью флуоресцентной in situ гибридизации (FISH), одного из новейших методов молекулярно-генетического анализа, позволяющего выявлять амплификацию генов.
Практически 95% клеток саркомы Юинга и PNET имеют характерные изменения хромосом в виде транслокаций [t (11; 22) (q24;q12)] между EWS-геном на хромосоме 22 и FLI1-геном на хромосоме 11. Хромосомные транслокации активируют транскрипцию, приводящую к синтезу химерной РНК и нарушению регулирования роста и дифференцировки клеток.
Менее часто регистрируемыми цитогенетическими аномалиями у больных саркомой Юинга и PNET являются трисомия хромосом 8 и 12, транслокация между хромосомами 1 и 16, а также делеция короткого плеча хромосомы 1. Частота и клиническая значимость этих повреждений генетического аппарата требует дальнейшего углубленного изучения.
Результаты ряда молекулярно-генетических исследований позволяют предположить, что одним из ключевых моментов туморогенеза является повреждение гена, кодирующего синтез рецептора трансформирующего фактора роста-β II типа (TGF-β), который относится к белкам-супрессорам.
Помимо FISH, для идентификации генетических дефектов успешно применяется методика полимеразной цепной реакции (PCR), характеризующаяся уникально высокой чувствительностью, в том числе при необходимости исследования минимальных объемов опухолевой ткани (например, образца крови или костного мозга).
Симптомы Саркомы Юинга:
• Боль
Первым признаком является боль, которая, в отличие от воспалительного процесса, не стихает в покое (усиление по ночам, отсутствие облегчения при фиксации конечностей).
По мере роста опухоли начинает страдать функция близлежащего сустава, и затем развивается прощупываемая опухоль, нередко с патологическим переломом (поздний признак).
В области растущей опухоли появляется припухлость, покраснение, расширенные подкожные вены и местное повышение температуры.
• Возможны нарушения функций пораженной конечности
• Иногда возникает лихорадка
Примерно у 50 % больных, по данным литературы, симптомы болезни отмечались в течение более чем 3 месяцев до установления правильного диагноза.
Диагностика Саркомы Юинга:
Лечение Саркомы Юинга:
Операция улучшает локальный контроль опухоли. В сочетании с интенсивной химиотерапией и лучевой терапией значительно снижается риск местного рецидива. Уменьшение частоты местного рецидива отмечается даже после нерадикальных операций. Современная хирургическая техника позволяет проводить органосохраняющие операции при поражении бедренной, плечевой костей, а также резекцию костей таза.
Профилактика Саркомы Юинга:
К каким докторам следует обращаться если у Вас Саркома Юинга:
Саркома Юинга
Саркома Юинга – это злокачественное новообразование, развивающееся из костной ткани. Чаще возникает в подростковом или юношеском возрасте. Поражает плоские и длинные трубчатые кости. Является одной из наиболее агрессивных опухолей, склонна к раннему метастазированию. Проявляется болью, затем – отеком, местной гиперемией и гипертермией, а также локальным расширением венозной сети. На поздних стадиях определяется опухоль, нередко возникает патологический перелом пораженной кости. Лечение комбинированное, включает в себя операцию (при возможности – радикальное удаление новообразования) в сочетании с лучевой терапией, а также пред- и послеоперационной химиотерапией.
МКБ-10
Общие сведения
Саркома Юинга – злокачественная опухоль костей, характеризующаяся быстрым ростом и ранним появлением метастазов. Обычно развивается у детей, подростков и лиц молодого возраста. Сопровождается болями и местными изменениями мягких тканей (отек, гиперемия, гипертермия). На поздних стадиях опухоль становится заметна при осмотре и пальпации. Лечение осуществляется врачом-онкологом, включает в себя оперативное удаление новообразования, химио- и лучевую терапию.
Саркома Юинга – вторая по частоте злокачественная опухоль костной ткани, возникающая в детском возрасте, составляет от 10 до 15% от общего числа злокачественных новообразований костей. У взрослых старше 30 и детей младше 5 лет встречается редко. Наибольшее количество случаев заболевания приходится на возраст от 10 до 15 лет. Мальчики болеют чаще девочек, европеоиды – чаще представителей негроидной и монголоидной расы.
В отдельных случаях первичное новообразование при этом заболевании возникает в мягких тканях, а не в костях. Такая форма заболевания называется экстраоссальной (внекостной) саркомой Юинга. Кроме того, существуют сходные по характеру и структуре агрессивные злокачественные опухоли, относящиеся к группе так называемых опухолей семейства саркомы Юинга. В эту группу, кроме внекостной и костной саркомы относят ПНЭО (периферические примитивные нейроэктодермальные опухоли). Внекостные формы и ПНЭО в сумме составляют около 15% от всего числа случаев саркомы Юинга.
Причины
Причины развития саркомы Юинга в настоящее время точно не установлены. Однако ряд исследователей в сфере современной онкологии считает, что определенную роль в возникновении этого заболевания играет наследственная предрасположенность. Примерно в 40% случаев выявляется связь с предшествующей травмой. Существуют данные, свидетельствующие о повышении вероятности развития болезни у пациентов с некоторыми разновидностями скелетных аномалий (аневризмальной костной кистой, энхондромой и др.), а также нарушениями внутриутробного развития мочеполовой системы (редупликацией почечной системы, гипоспадиями). Какой-либо связи с воздействием ионизирующей радиации не установлено.
Патанатомия
Чаще всего саркома Юинга выявляется в бедренной кости, костях таза, большеберцовой и малоберцовой кости, лопатке, ребрах, плечевой кости и позвонках. При возникновении в длинных трубчатых костях опухоль обычно локализуется в области диафиза, а затем по мере роста распространяется в сторону эпифизов. Более чем в 90% случаев отмечается интрамедуллярное расположение новообразования и тенденция к распространению опухолевых клеток по костномозговому каналу.
Саркома Юинга наиболее часто метастазирует в легкие. На втором месте по распространенности – метастазы в костный мозг и костную ткань. На поздних стадиях практически у всех больных определяются метастазы в центральную нервную систему. В редких случаях выявляются отдаленные метастазы в плевру, лимфатические узлы средостения, внутренние органы и забрюшинное пространство. Из-за раннего метастазирования к моменту постановки диагноза от 15 до 50% пациентов уже имеют метастазы, которые можно выявить при помощи рутинных исследований. У подавляющего количества больных есть микрометастазы.
Симптомы саркомы Юинга
Первым, самым ранним признаком заболевания становится боль в области поражения. Вначале она слабая или умеренная, самопроизвольно ослабевает или исчезает, а затем появляется снова. В отличие от болей при воспалительных процессах такая боль не ослабевает в покое, по ночам или при фиксации конечности. Напротив, для саркомы Юинга характерно усиление болей в ночное время.
По мере прогрессирования боли становятся более интенсивными, лишают сна и ограничивают повседневную активность. В близлежащем суставе развивается болевая контрактура. Пальпация области поражения болезненна. Температура кожи над ней повышена. Отмечается пастозность мягких тканей, местная гиперемия и расширение подкожных вен. Опухоль быстро увеличивается и (обычно спустя несколько месяцев после возникновения первых симптомов) становится настолько крупной, что ее можно прощупать. На поздних стадиях в области новообразования нередко возникает патологический перелом.
Местные клинические признаки сочетаются с нарастающими симптомами общей опухолевой интоксикации. Больные предъявляют жалобы на слабость и потерю аппетита. Отмечается снижение веса вплоть до истощения. Температура тела повышена до субфебрильных или даже фебрильных цифр. Определяется регионарный лимфаденит. По анализам крови выявляется анемия.
Некоторые симптомы зависят от локализации новообразования. Так, при возникновении саркомы Юинга на костях нижних конечностей появляется хромота. При поражении позвонков возможно развитие компрессионно-ишемической миелопатии с нарушением функции тазовых органов и явлениями параплегии. При новообразованиях в области костей грудной клетки может возникнуть дыхательная недостаточность, плевральный выпот и кровохарканье.
Диагностика
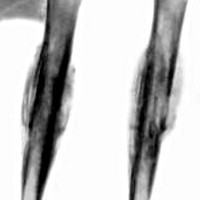
Как правило, на начальном этапе пациенты обращаются к врачам-травматологам. И первым исследованием, позволяющим заподозрить саркому Юинга, становится рентгенография пораженной кости. Для данного патологического процесса характерно сочетание реактивного и деструктивного процессов костеобразования. Контуры кортикального слоя нечеткие, определяется расслоение и разволокнение кортикальной пластинки.
При вовлечении в процесс надкостницы на рентгенограмме выявляются мелкие пластинчатые или игольчатые образования. Кроме того, на снимках видна область изменения мягких тканей, по своему размеру превышающая первичную костную опухоль. При этом мягкотканный опухолевый компонент отличается однородностью, хрящевые включение, очаги обызвествления или патологического костеобразования отсутствуют.
При выявлении типичных рентгенологических признаков саркомы Юинга больного направляют в отделение онкологии, где проводится расширенное обследование для оценки состояния первичного очага и выявления метастазов. В ходе такого обследования выполняется компьютерная томография или магнитно-резонансная томография костей и мягких тканей, пораженных злокачественным процессом. Данные исследования позволяют точно определить размер новообразования, степень его распространения по костно-мозговому каналу, связь с сосудисто-нервным пучком и окружающими тканями.
Для выявления метастазов в легочную ткань применяется компьютерная томография и рентгенография легких. Для обнаружения метастазов в костях, костном мозге и внутренних органах – позитронно-эмиссионная томография, УЗИ и остеосцинтиграфия. Кроме того, выполняется ряд исследований для точной оценки характера новообразования.
Производится биопсия, при этом материал берут из участка костной ткани рядом с костномозговым каналом, либо, если это невозможно – из мягкотканого компонента опухоли. Поскольку для саркомы Юинга характерно местное и отдаленное поражение костного мозга, выполняется билатеральная трепанобиопсия, в ходе которой производится забор костного мозга из крыльев подвздошной кости. Для оценки характера процесса также может проводиться иммуногистохимическое исследование и молекулярно-генетические исследования (флуоресцентная гибридизация – для подтверждения диагноза, полимеразная цепная реакция – для выявления микрометастазов).
Лечение саркомы Юинга
Поскольку данная опухоль относится к категории высокоагрессивных неоплазий, рано дающих метастазы, ее лечение должно включать в себя воздействие на весь организм, а не только на первичный очаг, даже в тех случаях, когда метастазы не были обнаружены. Дело в том, что существует очень высокая вероятность раннего появления микрометастазов, которые на момент постановки диагноза невозможно выявить при помощи существующих методов. Лечение саркомы Юинга комбинированное, включает в себя как консервативную терапию, так и хирургические вмешательства и состоит из следующих компонентов:
В прошлом при саркоме Юинга обычно проводились калечащие операции – ампутации и экзартикуляции. Современные техники позволяют выполнять органосохраняющие оперативные вмешательства не только на мелких (малоберцовой, лучевой, локтевой, лопатке, ключице и ребрах), но и на крупных костях (плечевой, бедренной и даже костях таза). При метастазировании в костный мозг и кости назначается интенсивная терапия, включающая в себя тотальное облучение всего тела, химиотерапию с использованием мегадоз препаратов и трансплантацию периферических стволовых клеток или костного мозга.
Прогноз и профилактика
Своевременное комбинированное лечение обеспечивает 70% общую выживаемость пациентов с локализованной саркомой Юинга. При наличии метастазов в кости и костный мозг прогноз существенно ухудшается, однако сочетание высокодозной химиотерапии, тотальной лучевой терапии и трансплантации костного мозга дает возможность повысить выживаемость больных с метастатической формой заболевания с 10% до 30% и более.
Все пациенты после излечения должны проходить регулярное обследование для раннего выявления рецидивов и контроля над побочными эффектами. Следует учитывать, что ряд побочных эффектов может возникать не только при прохождении курса лечения, но и спустя длительное время после его окончания. К числу таких эффектов относится мужское и женское бесплодие, кардиомиопатия, нарушение роста костей и увеличение вероятности развития вторичных злокачественных новообразований. Однако многие пациенты, прошедшие лечение по поводу саркомы Юинга могут жить полноценной жизнью. Профилактика не разработана.