с чем ложат в терапию
Восстановление легких после коронавируса
Восстанавливаются ли легкие после COVID-19? Да. Но нужно не пропустить сроки реабилитации и серьёзно отнестись к рекомендациям врача.
Новая коронавирусная инфекция, вызванная SARS-CoV-2, недостаточно изучена, однако ясно, что она наносит вред всем органам и тканям человека. Вирус проникает в организм через слизистые оболочки носа, глаз, глотки. Первые симптомы появляются на 2-14 день. Обычно это повышение температуры выше 37.5 градусов Цельсия, насморк, потеря обоняния, сухой кашель, послабление стула, слабость и головная боль. На 6–10 сутки от момента появления первых симптомов могут начать беспокоить одышка, боль в груди, усиление кашля. Это тревожные симптомы, говорящие о поражении легких и требующие проведения дополнительного обследования: компьютерной томографии легких, измерения насыщения крови кислородом (сатурации).
Легкие после COVID-19
Попадая в организм человека через слизистые оболочки дыхательных путей SARS-CoV-2 вызывает мощнейшую воспалительную реакцию. Активируются иммунные клетки, вырабатывается колоссальное количество воспалительных веществ (воспалительных цитокинов). Интенсивность этой реакции скорее всего обусловлена генетически. Именно интенсивностью воспалительной реакции и определяется тяжесть поражения легочной ткани по данным исследований. В легочной ткани поражение при COVID-19 обусловлено как поражением самих альвеол (в которых происходит газообмен и кровь насыщается кислородом из воздуха) нашими собственными иммунными клетками так и поражением легочных сосудов, оплетающих альвеолы. Степень поражения легких можно определить при помощи КТ (компьютерной томографии).
Таблица 1. Поражение лёгких при COVID-19
Процент поражения легочной ткани
Поражена часть лёгкого. Небольшое затруднение дыхания.
Правила проведения химиотерапии: что нужно знать пациенту
Лекарственную противоопухолевую терапию получают практически все пациенты, болеющие злокачественными новообразованиями. Особенностью этого лечения является его длительность и повторяемость. Отдельные курсы введения препарата проводятся на протяжении нескольких лет, иногда в течение всей жизни больного. Какие правила необходимо соблюдать при получении этого вида лечения, чтобы сохранить качество жизни, рассказала кандидат медицинских наук Елена Викторовна Ткаченко – онколог, химиотерапевт, заведующая отделением краткосрочной химиотерапии НМИЦ онкологии имени Н.Н. Петрова.
– Елена Викторовна, когда применяют химиотерапевтическое лечение?
– Химиотерапию применяют на разных стадиях онкологического заболевания: на начальной стадии проводят предоперационную (неоадъювантную) и послеоперационную (адъювантную) терапию, также на более поздних стадиях, когда оперативное вмешательство по каким-то причинам уже невозможно. Противоопухолевая лекарственная терапия проводится и тогда, когда заболевание вернулось после радикального лечения. Поэтому многие наши пациенты получают это лечение и месяцы, и годы. И в этом нет ничего страшного или удивительного. Например, пациенты с сахарным диабетом, гипертонической или ишемической болезнями постоянно соблюдают определенные условия жизни и принимают специальные препараты. Так и онкологическое заболевание является хроническим, и, к сожалению, нередко даже после завершения лечения, через некоторое время вновь приходится его возобновлять.
– Какие побочные действия у химиотерапии?
– Побочные действия свойственны всем видам противоопухолевого лечения, даже если оно проводится по современным стандартам. Это связано с механизмом действия противоопухолевых препаратов. Осложнения бывают четырех степеней: побочные эффекты первой и второй степени больше тревожат самих пациентов, но врачи к ним относятся спокойно, потому что эти осложнения часто неизбежны и угрозы для жизни не представляют. В основном это изменения самочувствия пациента и лабораторных показателей, нетребующие лечения, например, выпадение волос или некоторое снижение лейкоцитов по результатам анализов. К третьей и четвертой степеням относятся так называемые жизнеугрожающие осложнения, они требуют серьезного внимания со стороны лечащего врача.
– Лекарственное противоопухолевое лечение пациент в основном получает через вену. Есть ли способы подготовить вены, чтобы избежать возможных побочных эффектов?
– Да, существует ряд рекомендаций, выполняя которые пациент может научиться тренировать свои вены перед введением препаратов.
– Какие побочные эффекты от введения препаратов бывают?
– При внутривенном введении цитостатиков нередко развиваются воспалительно– склеротические реакции со стороны вен. Они проявляются разнообразно: от выраженной боли по ходу сосудов уже во время инъекции до подострых флебитов, тромбофлебитов, флеботромбозов с исходом в облитерацию вен, иначе говоря, зарастание вены. При длительном введении фторурацила стенки сосудов пропитываются препаратом. Этот побочный эффект возникает практически в 100% случаев при применении некоторых препаратов. Зуд и эритема кожи по ходу вены во время введения цитостатиков отмечаются примерно в 3% инфузий, они проходят в течение 30 минут без осложнений и не свидетельствуют о подтекании препарата. Попадание под кожу раздражающих препаратов (цисплатин, дакарбазин, этопозид, фторурацил, паклитаксел, винорельбин) может вызвать жгучую боль и покраснение в месте инъекции, но если принять правильные меры, то к некрозу это не приведет.
– Существуют способы избежать осложнений или их облегчить?
– Медицинский персонал знает, как профилактировать осложнения со стороны вен. Полезно это знать и пациентам. Дело в том, что инъекции растворов цитостатиков вводятся только в минимально допустимых концентрациях. Капельные инфузии с большим количеством жидкости служат лучшим способом предупреждения повреждений стенки вен (только в случаях, когда это рекомендовано как способ введения цитостатика). Если препарат необходимо вводить струйно, то его разводят в 20-30 мл рекомендуемого растворителя, а после инъекции промывают вены изотоническим раствором NaCl. При попадании некоторых препаратов под кожу возникает гиперемия, воспаление. В трети случаев может возникнуть некроз, который без вмешательства не заживет. В этом случае необходимо обратиться за хирургической помощью.
– Что нужно делать, если химиопрепарат всё-таки попал под кожу?
– Подачу препарата необходимо остановить, но иглу или катетер вытаскивать из вены не нужно, через них медсестра извлечет попавший под кожу препарат. Для некоторых химиопрепаратов существуют антидоты (противоядия), но, к сожалению, есть они не для всех препаратов. Антидотом медсестра обколет место инъекции, а затем уже удалит из вены иглу или катетер. Пораженной конечности следует придать приподнятое положение на 48 часов, чтобы уменьшить риск воспаления и отека. Для этого достаточно закрепить руку в согнутом положении с помощью перевязки или косынки.
При попадании под кожу таких препаратов как винкристин, винбластин, винорельбин, этопозид прикладывают теплый компресс на 15-20 минут не менее четырех раз в сутки в течение 24- 48 часов. При воспалительной реакции возможна аппликация гидрокортизоновой мази.
Если развился флебит (т.е. воспаление вены), то он лечится по таким же принципам, как и обычные флебиты вне химических ожогов: применяются низкомолекулярные гепарины, антикоагулянты непрямого действия, антиагреганты.
– Почему лекарственное противоопухолевое лечение можно получать только в специализированных клиниках?
– Дело в том, что у каждого препарата свой срок и скорость введения, и для дробного и длительного введения применяется специальное оборудование. Именно поэтому ни в коем случае нельзя капать химиотерапию дома или в поликлинике, где не знают, что такое противоопухолевая лекарственная терапия. Давно уже, по крайней мере, в Санкт-Петербурге, комитетом по здравоохранению врачам, медсестрам запрещено капать противоопухолевые препараты на дому после смерти нескольких пациентов. Вы можете проводить химиотерапию только в специализированной клинике, где можно быть уверенным, что врач и медсестра понимают, что делают. Препараты должны определенным образом разводиться, капаться, храниться, их нельзя смешивать. Есть только пара препаратов, которые смешивают в одном флаконе. Все остальные должны капаться поочередно, да еще и между препаратами необходимо промывать систему физраствором. Каждый препарат должен разводиться определенным раствором: глюкозой, раствором Рингера, водой для инъекций или физраствором. Это сложная наука.
– Какое оборудование для введения препаратов сегодня используется?
– Существует несколько типов медицинского оборудования для длительного и дробного введения препаратов. Например, перфузоры – это устройства, позволяющие вводить медикаментозные препараты и растворы с исключительно высокой точностью. Порой счёт идет на десятые доли миллилитров в час (особенно часто это применяется в отделении реанимации, где скорости введения медикаментов, как правило, 1 мл/час, 5.6 мл/час и т.д.). Перфузоры могут быть механическими или электронными. Они имеют несколько названий: инфузоматы, линеаматы, шприцевые насосы, шприцевые дозаторы и др. Есть микроинфузионная помпа (инфузор) – безопасное и эффективное медицинское изделие, предназначенное для длительного, дозированного, контролируемого введения лекарственных препаратов, используемых в медикаментозной терапии (в том числе и химиотерапии). Как правило, такие помпы называют инфузор или инфузомат. Так же можно встретить названия: шприцевой насос, дозатор медицинский, инфузионный насос и др.
При использовании микроинфузионной помпы обеспечивается постепенное поступление препарата в организм за счет механизма сокращения резервуара и трубки инфузора.
– Какие правила введения противоопухолевых препаратов должен знать пациент?
– Введение противоопухолевых препаратов должно выполняться только в отделениях, специализирующихся на цитотоксической химиотерапии исключительно под наблюдением компетентного врача. Этот метод лечения требует специальной подготовки, тщательности при приготовлении растворов препаратов и соблюдения всех правил их введения, указанных в инструкциях. Поэтому к выполнению работ с цитостатиками должны допускаться медицинские сестры, прошедшие специальную подготовку, обученные безопасным методам и приемам работы. Также необходимо соблюдать последовательность и скорость введения препаратов, учитывать химические свойства при использовании оборудования для их введения. Соблюдать правила и сроки хранения препаратов как в аптечной упаковке, так и после их приготовления. Ни в коем случае нельзя смешивать препараты «в одном флаконе», если в инструкции по применению данных препаратов нет для этого особых указаний. Необходимо знать и соблюдать все условия хранения препарата и его транспортировки, если он приобретается и доставляется в клинику самим пациентом. Это очень важно. Потому что многие пациенты говорят: «Я куплю, привезу, а вы мне прокапайте!» Если вы купите, например, герцептин в аптеке и привезете его к нам не в холодильнике, а в обычной упаковке, что мы получим? В лучшем случае – воду. В случае личного приобретения препаратов уточните правила хранения и транспортировки у своего врача.
– Какие способы внутривенной доставки препаратов сегодня используются?
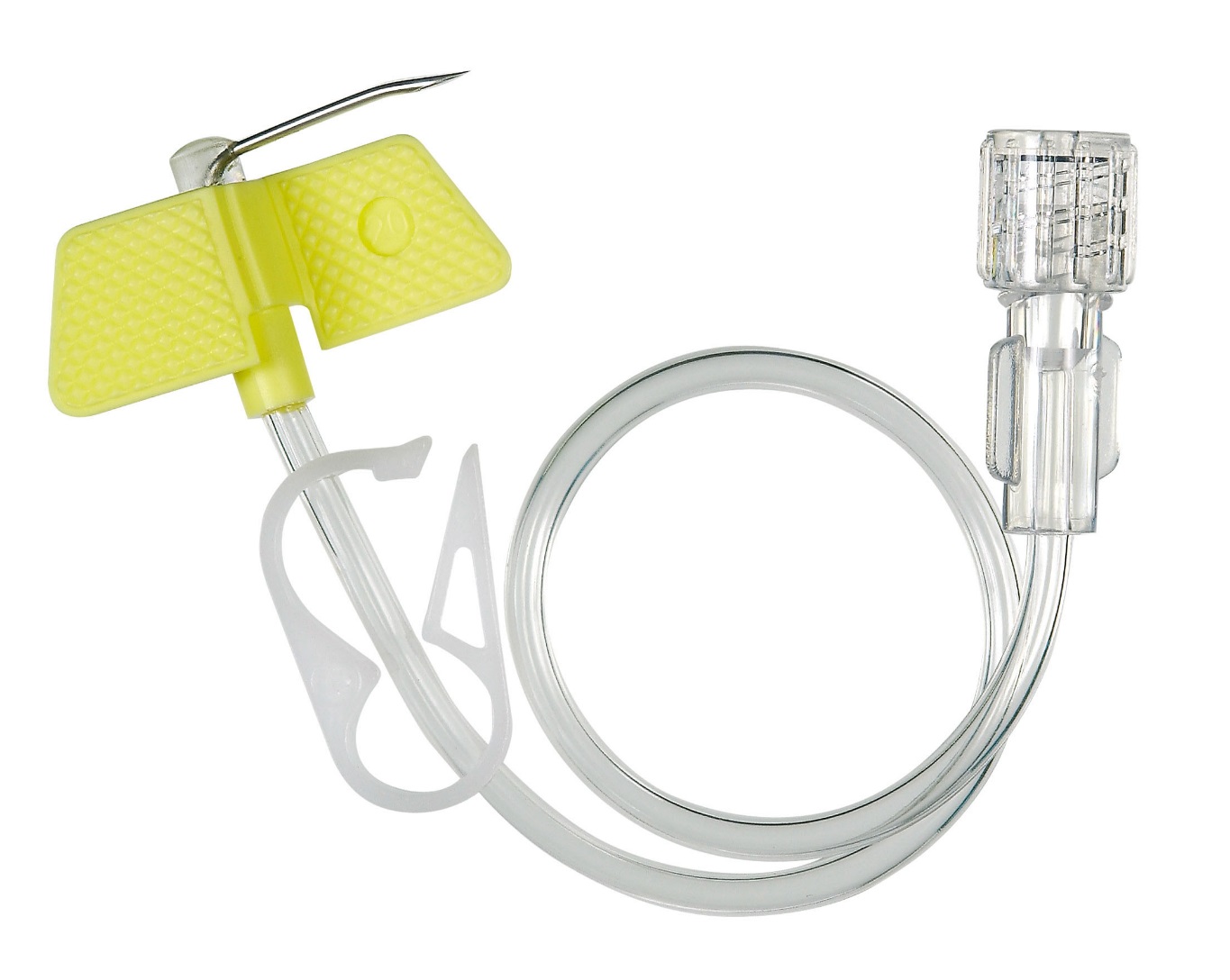
– На сегодняшний день существует несколько способов: через иглу, переферический венозный катетер, центральный венозный катетер и имплантируемый порт. Вы знаете, когда я начала работать в медицине, мы работали еще многоразовыми иглами. Они были тупые, поэтому могли долго стоять в вене. А как только появились одноразовые иглы, стали возникать сложности. Они же острые, чуть пациент шевельнулся, она прокалывает вену моментально. Поэтому если необходимо вводить препарат долго, то делать это лучше через переферический венозный катетер. Если его устанавливать в асептических условиях, правильно ухаживать, то до 10 дней им можно пользоваться.
Для более длительного венозного доступа используют центральный венозный катетер, особенно в тех случаях, когда необходимо обеспечить полное парентеральное питание у хронических больных. Край центрального венозного катетера вводится в пустотелую вену. У этих катетеров много преимуществ. Но неправильный уход за ними может привести и к серьезным осложнениям. Поскольку если возникнет воспаление, то оно будет не местным, а общим. Поэтому центральный венозный катетер требует профессионального использования и тщательного ухода.
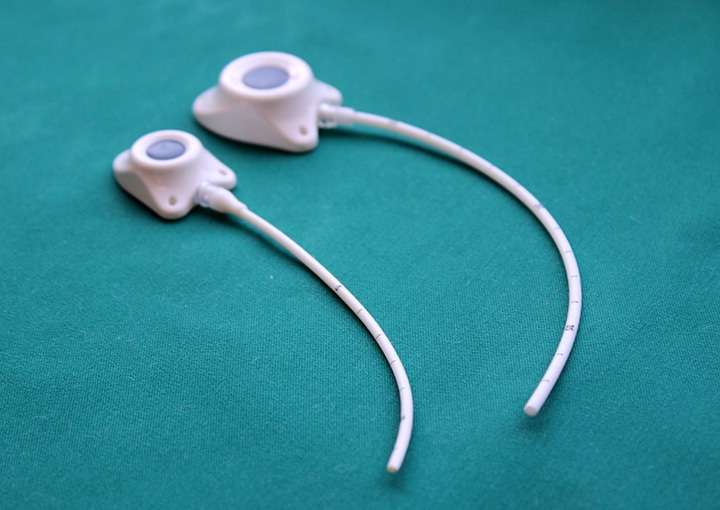
Еще существует порт-система. Это инвазионный порт, который представляет собой титановый резервуар в виде толстой монеты диаметром около 4-4,5 см и толщиной около 1 см, который покрыт изнутри биоинертным полимером. На верхней плоской части установлена мембрана из многослойного силикона, через которую вводят лекарственные препараты. Порт имеет тонкую трубочку-катетер длиной до 10-15 см, которая пропускается в яремную вену и реже в артерию.
Показания к применению порт-системы:
Есть свои противопоказания, но они все относительны, и доктора сами принимают решение, учитывать их или нет.
– Какие очевидные преимущества у порт-системы?
– Их много. Главное, что человек может вести привычный образ жизни. Венозный порт имплантируется под кожу пациента, он не виден снаружи, поэтому не может быть задет одеждой, инфицироваться при приеме ванны, «выскочить» из вены. Люди с установленными портами могут заниматься спортом, выполнять физическую нагрузку, плавать, путешествовать, отдыхать заграницей и т.д. Им можно проходить МРТ и КТ исследования, он совместим с магнитным полем. При правильной эксплуатации порт-система может работать 5-7 лет. Существуют наблюдения, что если за порт-системой правильно ухаживать, то фактически она может использоваться пожизненно. В некоторых странах установка порт-системы является неотъемлемой частью «золотого стандарта» лечения. В Западной Европе порты широко применяются у пациентов с впервые выявленным онкологическим заболеванием, которым планируется проведение множественных сеансов химиотерапии, особенно цитостастическими препаратами, которые вызывают повреждение периферических вен. Кроме того, инфузионные порты устанавливаются пациентам с тонкими периферическими венами на верхних и нижних конечностях. В отечественной онкологической практике порты пока используются редко.
– Как происходит установка инфузионного порта?
– Процедура имплантации порта проводится под местной анестезией и абсолютно безболезненна. Порт, как правило, имплантируется в правую подключичную область, хотя место может быть любым, главное, чтобы рядом была проходимая вена. Процедура занимает от 10 до 30 минут и не требует длительной госпитализации. Пациент находится в стационаре около часа после установки, а потом самостоятельно может ехать домой. Врач предоставляет ему необходимую информацию о правилах поведения после операции и о лекарствах, которые необходимо принимать в течение нескольких дней после процедуры.
– Как ухаживать за порт-системой?
– О каких «сигналах тревоги» должен знать пациент с установленным портом?
– Надо понимать, что при использовании порт-системы бывают и осложнения. Пациент должен насторожиться и обратиться к врачу в случае:
Источники
Материал подготовила:
НАТАЛЬЯ СУББОТИНА
специалист по связям с общественностью
НМИЦ онкологии им Н.Н. Петрова,
Кемеровский государственный университет, факультет филологии и журналистики, отделение журналистики
Материал подготовила:
ЮЛИЯ КОБЛЯКОВА
специалист по связям с общественностью
НМИЦ онкологии им Н.Н. Петрова,
Санкт-Петербургский политехнический университет Петра Великого
Кафедра рекламы и связей с общественностью
Основные направления диагностики и лечения
С 2015 года в отделении открыты койки нефрологического профиля. У нас проходят обследование и лечение пациенты со следующими заболеваниями:
При поступлении пациента в экстренном порядке врач проводит первичный осмотр с формулировкой предварительного диагноза. В соответствии с основным диагнозом и медико-экономическим стандартом, планируется обследование. Так, например:
A) O необходимости начала заместительной почечной терапии (ЗПТ).
Б) Обеспечения сосудистого доступа (формирование артерио-венозной фистулы), а также прохождения стационарного периода лечения для ввода в диализ.
После выписки пациент получает ЗПТ в отделении гемодиализа нашей больницы или в центре гемодиализа по месту жительства.
А). Рентгенография грудной клетки, проводятся лабораторные исследования и оценка дыхательных объемов.
Если диагноз не может быть поставлен на основании этих методов, дополнительно (по показаниям, которые определяет лечащий врач) проводят:
Б). Фиброброхоскопию, компьютерную томографию легких в различных режимах.
Пациенты с бронхо-легочной патологией, после лечения острой ситуации (пневмония, обострение бронхиальной астмы, хронической обструктивной болезни легких) могут продолжить восстановительное лечение в условиях отделения пульмонологической реабилитации нашей больницы.
А). ЭХОКГ с не инвазивной оценкой: коронарного русла, сократительной способности, работы клапанного аппарата сердца, зон нарушенной сократительной способности миокарда.
Б) ЭКГ методики, в том числе холтеровское мониторирование- для исключения нарушений ритма и проведения, ишемических проявлений
Нельзя проводить лечение самостоятельно диетой или медикаментами до того, как установлена причина снижения гемоглобина. Это может приводить к тяжелым последствиям, особенно при опухолях.
В терапевтическом отделении больницы проводится обследование больных с анемиями, которое включает, по показаниям, следующие исследования:
Большинство из исследований проводится по полису обязательного медицинского страхования. После уточнения причины анемии назначается необходимое лечение, и даются рекомендации по контролю над его эффективностью.
С 2013 года в отделении проводиться диагностика синдрома обструктивного апноэ во сне. Данный синдром возникает у 30% людей старше 60 лет, характеризуется храпом, периодическим частичным или полным прекращением дыхания во время сна, что приводит к снижению уровня кислорода крови. В результате нарушается ночной сон, развивается дневная сонливость, уменьшается работоспособность, снижаются память и интеллект.
При обструктивном апноэ во сне не происходит, как в норме, снижения артериального давления. В этой связи обструктивные апноэ во сне являются фактором риска заболеваний сердечно-сосудистой системы – артериальной гипертензии, инфаркта миокарда, инсульта.
Факторы риска развития синдрома обструктивного апноэ во сне:
Пациенту, у которого лечащий врач заподозрил синдром обструктивного апноэ во сне, предлагается проведение кардио-респираторного мониторирования (данное исследование проводиться в отделение функциональной диагностики нашей больницы), по результатам которого Вас может проконсультировать врач-сомнолог. При подтверждении диагноза, врач-сомнолог проводит подбор СИПАП-терапии (данные процедуры оплачиваются в отделе палатных услуг нашей больницы, так как не входят в исследования, проводимые по полису ОМС).
Любое заболевание легче предупредить или лечить в ранней стадии. В этой связи отдельным важным направлением работы терапевтического отделения является ранняя диагностика и профилактика обострений заболеваний внутренних органов.
Для этого предусмотрен плановый порядок госпитализации в терапевтическое отделение (на стационарную койку или койку дневного пребывания).
Цели плановой госпитализации:
Для плановой госпитализации необходимо определить показания к стационарному лечение вместе с Вашим участковым терапевтом и заведующим отделения в поликлинике. После определения цели госпитализации Ваш участковый доктор уточняет дату госпитализации и выдает направление на госпитализацию.
При плановой госпитализации необходимо иметь следующие документы:
Госпитализация на койку дневного пребывания возможна, если пациент стабилен и находится в удовлетворительном состоянии; при его согласии посещать обследования и процедуры, согласно плану обследования и лечения (даты согласовываются с лечащим врачом в отделении).
Плановая госпитализация не может быть осуществлена, если имеются признаки острого инфекционного заболевания ( например, лихорадка или диарейный синдром инфекционного происхождения) или другое острое заболевание. Об изменении своего состояния необходимо сообщить своему участковому терапевту.
Как перенести химиотерапию?
Первый курс химиотерапии – как проходит, с какими эффектами можно столкнуться, чего ожидать? Рассказывает специалист
Что ожидать от химиотерапии? Как легко перенести химиотерапию? Эти вопросы закономерно возникают при приближении первого курса химиотерапии вместе с беспокойством и тревогой, потому что, во-первых, пациент не знает, чего ожидать, а во-вторых, потому что тема лечения онкологических заболеваний все еще табуирована сегодня и окружена множеством мифов и страшных домыслов. Поэтому в данной статье мы попытаемся рассказать, как проходит первая химиотерапия, каким будет состояние после первой химиотерапии и как легче ее перенести.
Как назначается химиотерапия?
Химиотерапевт при выборе схемы и препаратов учитывает многие факторы – это локализация злокачественного процесса, морфологические, иммуногистохимические и молекулярно-генетические характеристики опухоли. А также состояние самого пациента.
Первый курс химиотерапии
Противоопухолевое лечение может проводиться одним лекарством (монотерапия) или несколькими лекарствами (комбинированная химиотерапия или полихимиотерапия). Комбинированное лечение часто эффективнее, так как многие лекарства при взаимодействии усиливают действие друг друга. При полихимиотерапии уменьшается и возможность того, что опухолевые клетки станут нечувствительными к препаратам.
Как правило, химиотерапия проводится регулярно по определенной схеме, например, один раз в неделю в течение нескольких недель или один раз через каждые 3–4 недели. За этим последует период отдыха без лечения (обычно от одной недели до 3–4 недель), затем лечебный цикл начинается снова. Период отдыха позволяет здоровым тканям восстанавливаться, а пациенту – набраться сил.
Как легко перенести химиотерапию
Каждое лекарственное средство имеет собственный профиль фармакологического действия, расчет дозировки и конкретный способ введения. Разовая дозировка химиопрепарата рассчитывается на площадь тела или на килограмм веса пациента.
Если же побочные действия химиопрепаратов и реакции у пациента выражены, то мы используем целый арсенал препаратов для проведения дезинтоксикации и снятия всех нежелательных явлений.
Курс химиотерапии состоит из нескольких циклов, где цикл предполагает введение определенной комбинации препаратов — схемы в определенной дозе и с определенными интервалами, если необходим набор суммарной дозы. Так циклом считается введение препарата гемцитабин в 1-й, 8-й, 15-й дни, пять введений раз в неделю винорельбина или введение за один день сразу двух препаратов — циклофосфамида и доксорубицина.
Несколько таких циклов составляют курс или одну линию химиотерапии. Оптимальная длительность курса с числом циклов определяется в клинических исследованиях, где учитывается не только процент наилучших результатов, но и накопление токсичности, то есть кумулятивный эффект.