инфекции нижних отделов дыхательных путей это что
Инфекции нижних отделов дыхательных путей это что
Инфекции нижних дыхательных путей — достаточно распространённая причина заболеваемости и смертности. В развивающихся странах они лидирующая причина смертности детей в возрасте до пяти лет.
Факторы, предрасполагающие к развитию внебольничных пневмоний, — курение, хроническая обструктивная болезнь лёгких, сахарный диабет, приём иммунодепрессантов, ВИЧ-инфекция.
Многие вирусы вызывают первичную вирусную пневмонию (вирус гриппа, ТОРС-коронавирус и др.), в то время как другие, поражая нижние дыхательные пути, способствуют развитию вторичной бактериальной инфекции.
Клинические признаки инфекции нижних дыхательных путей
У пациентов возникает гипертермия и кашель. В мокроте можно обнаружить гной и кровь, а некоторые инфекции (например, вызванные микроорганизмами рода Mycoplasma) характеризуются непродуктивным кашлем. В связи с воспалением плевры возникает острая боль в грудной клетке, усиливающаяся при вдохе.
Кроме того, у пациентов с инфекциями нижних дыхательных путей наблюдают общевоспалительные симптомы (миалгия, общее недомогание, слабость). У пожилых людей возможно нарушение сознания, даже если заболевание протекает в лёгкой форме.
Осложнения пневмонии (особенно вызванной S. pneumoniae) — распространение инфекции на плевру и перикард, септицемия, менингит. Заболевания, вызванные Staphylococcus aureus, могут осложняться образованием каверн в лёгких и бронхоэктазией.
Диагностика инфекции нижних дыхательных путей
Исследуемый материал — мокрота, которую желательно собирать после проведения физиотерапевтических процедур (более информативно). У пациентов в тяжёлом состоянии, когда сбор мокроты невозможен, проводят бронхоскопию с исследованием лаважной жидкости, что особенно важно при иммунодефицитных заболеваниях.
Проводят бактериологическое исследование (определение вида возбудителя и его чувствительности к антибактериальным препаратам). Для идентификации микроорганизмов рода Chlamydia, Mycoplasma, Legionella, Coxiella, а также S. pneumoniae и респираторных вирусов применяют ИФА (обнаружение антигена) и молекулярно-генетический метод. Последний метод помогает быстро определить вид возбудителя и правильно выбрать препарат для лечения.
Лечение и профилактика инфекции нижних дыхательных путей
Антибиотикотерапию необходимо начать как можно скорее. При тяжёлой внебольничной пневмонии необходима госпитализация и внутривенное введение антибиотиков (например, цефалоспоринов третьего поколения и макролидов). При менее серьёзных инфекциях назначают приём внутрь амоксициллина и (или) макролидов или хинолонов (например, моксифлоксацин).
Часто штаммы Н. influenzae устойчивы к действию бета-лактамов, поэтому для лечения пациентов с хронической обструктивной болезнью лёгких применяют препараты других групп (амоксиииллин + клавулановая кислота, триметоприм). Для лечения внутрибольничных пневмоний необходим приём препаратов, эффективных в отношении энтеробактерий и синегнойной палочки (ципрофлоксацин или цефтазидим).
Основные направления поддерживающей терапии — постельный режим, улучшение оксигенации лёгких (вплоть до искусственной вентиляции лёгких), регидратация, физиотерапия.
Инфекционное обострение муковисцидоза обычно вызывает H. influenzae. При заражении Burkholderia cepacia и бактериями рода Pseudomonas необходимо проведение бактериологического исследования и определение чувствительности возбудителя к антибактерильным препаратам. Лечение также должно сочетать проведение физиотерапии и определённое положение больного для улучшения оттока воспалительного секрета из бронхов и лёгких.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
ИНФЕКЦИИ НИЖНИХ ДЫХАТЕЛЬНЫХ ПУТЕЙ
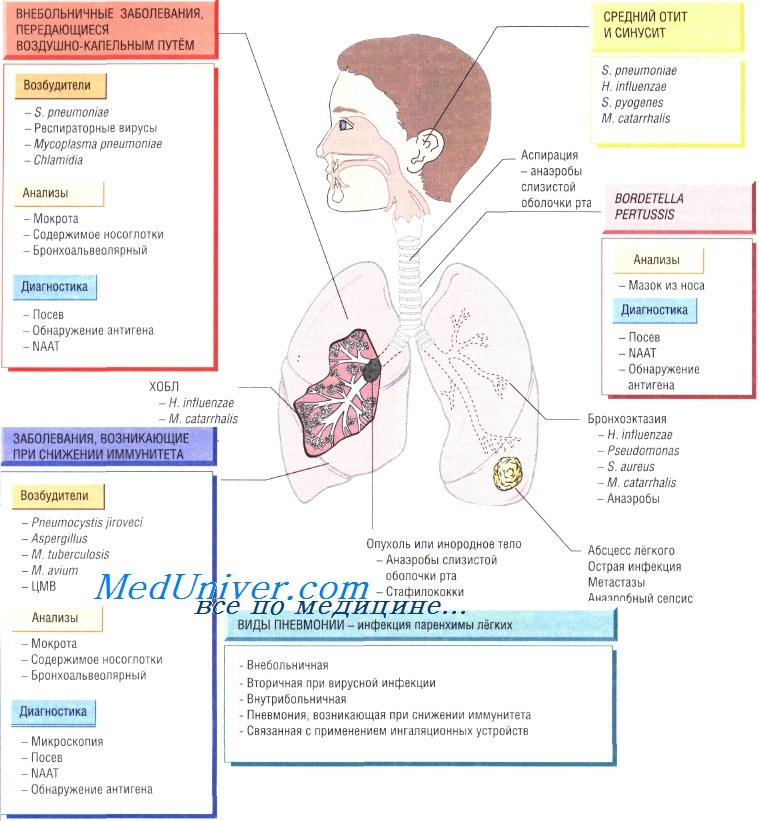
К инфекциям НДП относятся: обострение хронического бронхита, пневмония, абсцесс легкого и эмпиема плевры.
ОБОСТРЕНИЕ ХРОНИЧЕСКОГО БРОНХИТА
Обострение хронического бронхита сопровождается усилением кашля, одышки, увеличением объема выделяемой мокроты, гнойным ее характером и/или повышением температуры тела. Бактериальные и вирусные инфекции ответственны за обострения хронического бронхита в 1/2-2/3 случаев. Другими причинами обострения заболевания могут быть аллергены, загрязнители атмосферного воздуха и т.д.
Основные возбудители
Выбор антимикробных препаратов
При выборе АМП необходимо учитывать возраст пациента, выраженность синдрома бронхиальной обструкции, частоту обострений, наличие сопутствующих заболеваний, применение глюкокортикоидов и АМП (табл. 1).
Таблица 1. Выбор антимикробных препаратов при обострении хронического бронхита
| Особенности нозологической формы | Основной возбудитель | Препараты выбора | Альтернативные препараты |
|---|---|---|---|
| Усиление одышки, увеличение объема и гнойности мокроты. Возраст до 65 лет, умеренная бронхообструкция (ОФВ1 і 50%), без сопутствующих заболеваний, редкие обострения (менее 4 раз в год) | H.influenzae S.pneumoniae M.catarrhalis | Амоксициллин Доксициклин | Амоксициллин/клавуланат Азитромицин Кларитромицин Левофлоксацин Моксифлоксацин |
| Усиление одышки, увеличение объема и гнойности мокроты. Возраст 65 лет и старше и/или выраженная бронхообструкция (ОФВ1 |
ПНЕВМОНИЯ
Клинически значимым является подразделение пневмонии на внебольничную и нозокомиальную (госпитальную, внутрибольничную). Такое деление пневмоний никак не связано с тяжестью их течения. Основным и единственным критерием разграничения является то окружение, в котором развилась пневмония.
Основные возбудители
Таблица 2. Этиология внебольничной пневмонии
| Возбудитель | Частота обнаружения, % |
|---|---|
| S.pneumoniae | 30,5 |
| M.pneumoniae | 12,5 |
| C.pneumoniae | 12,5 |
| L.pneumophila | 4,8 |
| H.influenzae | 4,5 |
| Семейство Enterobacteriaceae | 3,0 |
| S.aureus | 0,5 |
| Другие возбудители | 2,0 |
| Возбудитель не обнаружен | 39,5 |
В этиологии нозокомиальной пневмонии преобладает грамотрицательная микрофлора семейства Enterobacteriaceae, P.aeruginosa (табл. 3).
Таблица 3. Этиология нозокомиальной пневмонии
| Возбудитель | Частота обнаружения, % |
|---|---|
| P.aeruginosa | 25-35 |
| Семейство Enterobacteriaceae | 25-35 |
| S.aureus | 15-35 |
| Анаэробы (обычно в сочетании с грамотрицательными бактериями) | 10-30 |
| H.influenzae | 10-20 |
| S.pneumoniae | 10-20 |
Выбор антимикробных препаратов
При лечении пациентов с внебольничной пневмонией следует дифференцированно подходить к выбору АМП с учетом возраста, тяжести состояния, наличия сопутствующих заболеваний, места нахождения пациента (на дому, в общей палате стационара, в ОРИТ), предшествующей антимикробной терапии, применения глюкокортикоидов и др. (табл. 4).
Таблица 4. Выбор антибиотиков при внебольничной пневмонии
| Особенности нозологической формы | Основные возбудители | Препараты выбора | Альтернативные препараты |
|---|---|---|---|
| Нетяжелое течение, возраст до 50 лет без сопутствующих заболеваний. Лечение на дому | S.pneumoniae M.pneumoniae H.influenzae C.pneumoniae | Амоксициллин Современные макролиды | Доксициклин Левофлоксацин Моксифлоксацин |
| Нетяжелое течение у пациентов с факторами риска АРП или грамотрицательной микрофлоры (возраст 65 лет и старше, сердечно-сосудистые или бронхолегочные заболевания, терапия АМП в течение предшествующих 3 мес и др.). Лечение на дому | Цефуроксим аксетил, амоксициллин/клавуланат + макролид, доксициклин или монотерапия фторхинолоном III-IV поколения(левофлоксацин, моксифлоксацин) | Цефтриаксон в/м | |
| Нетяжелое течение, возраст до 60 лет и/или с сопутствующими заболеваниями. Лечение в отделении общего профиля | S.pneumoniae M.pneumoniae H.influenzae Enterobacteriaceae Legionella spp. C.pneumoniae | Бензилпенициллин, ампициллин + макролид | Цефалоспорины II-III поколения + макролид Амоксициллин/клавуланат, ампициллин/сульбактам + макролид Левофлоксацин Моксифлоксацин |
| Тяжелое течение независимо от возраста. Лечение в ОРИТ | S.pneumoniae Legionella spp. Enterobacteriaceae S.aureus C.pneumoniae | Амоксициллин/клавуланат, ампициллин/сульбактам + макролид Цефалоспорины III-IV поколения + макролид Левофлоксацин + цефотаксим или цефтриаксон | Фторхинолоны (в/в) Карбапенемы |
Прогностически очень важным является быстрое, не позже 4 ч после постановки диагноза, начало антимикробной терапии.
При выборе АМП у пациента с нозокомиальной пневмонией учитывается характер отделения, в котором он находится (общего профиля или ОРИТ), применение ИВЛ и время развития ВАП (табл. 5). Эмпирическая терапия планируется на основании локальных данных о чувствительности вероятных возбудителей. Обязательно исследование мокроты, при этом желательно получение материала инвазивными методами с количественной оценкой результатов, и гемокультуры.
Таблица 5. Выбор антибиотиков при нозокомиальной пневмонии
| Особенности нозологической формы | Наиболее частые возбудители | Препараты выбора | Альтернативные препараты |
|---|---|---|---|
| Пневмонии, возникшие в отделениях общего профиля, без факторов риска* или ранние ВАП | S.pneumoniae Enterobacteriaceae H.influenzae Реже: Pseudomonas spp., S.aureus | Амоксициллин/клавуланат Ампициллин/сульбактам Цефалоспорины II-III поколения (кроме цефтазидима) | Фторхинолоны Цефепим Цефоперазон/сульбактам |
| Поздние вентиляционные пневмонии или пневмонии, возникшие в отделениях общего профиля, при наличии факторов риска* | Enterobacteriaceae Pseudomonas spp. S.aureus (включая MRSA) | Цефепим Цефтазидим, цефоперазон + аминогликозид Имипенем + аминогликозид | Фторхинолоны Цефоперазон/сульбактам, тикарциллин/клавуланат или пиперациллин/тазобактам + аминогликозид Ванкомицин |
Пути введения антимикробных препаратов
В лечении амбулаторных форм внебольничной пневмонии предпочтение следует отдавать АМП для приема внутрь. Однако, при тяжелом течении инфекций АМП необходимо вводить в/в. В последнем случае высокоэффективной является и ступенчатая терапия, которая предполагает переход с парентерального на пероральный путь введения. Переход следует осуществлять при стабилизации течения или улучшении клинической картины заболевания (в среднем через 2-3 дня от начала лечения).
Длительность терапии
При неосложненной внебольничной пневмонии антибиотико терапия может быть завершена по достижении стойкой нормализации температуры тела. Длительность лечения обычно составляет 7-10 дней.
Длительность применения АМП при осложненной внебольничной пневмонии и нозокомиальной пневмонии определяют индивидуально.
В любом случае сохранение отдельных клинических, лабораторных и/или рентгенологических признаков не является абсолютным показанием к продолжению антибактериальной терапии или ее модификации. В большинстве случаев разрешение этих признаков происходит самостоятельно с течением времени.
АБСЦЕСС ЛЕГКОГО
Основные возбудители
Выбор антимикробных препаратов
Длительность терапии определяется индивидуально.
ЭМПИЕМА ПЛЕВРЫ
Основные возбудители
Состав возбудителей, которые выделяют при эмпиеме плевры (табл. 6) во многом зависит от особенностей патогенеза. Так, основными микроорганизмами при эмпиеме, ассоциируемой с пневмонией (с абсцессом легкого или без него), являются анаэробы. Напротив, спектр возбудителей после хирургического вмешательства представлен преимущественно аэробными грамотрицательными бактериями или S.aureus. В 5-20% случаев экссудат оказывается стерильным.
Таблица 6. Этиология эмпиемы плевры
| Возбудитель | Частота обнаружения, % |
|---|---|
| Анаэробы | 19 |
| Грамотрицательные аэробы | 15 |
| S.aureus | 15 |
| S.pneumoniae | 7 |
| S.pyogenes | 1 |
| Смешанная инфекция | 25 |
| Возбудитель не обнаружен | 28 |
Выбор антимикробных препаратов
В большинстве случаев удается осуществлять целенаправленную антибактериальную терапию с учетом данных микробиологического исследования содержимого плевральной полости.
Если гнойный выпот оказывается стерильным, следует применять АМП или их комбинации, обладающие активностью в отношении анаэробов и аэробных грамотрицательных энтеробактерий: ингибиторозащищенные пенициллины; цефалоспорины III-IV поколения или фторхинолоны + метронидазол; линкозамиды + аминогликозиды II-III поколения, цефоперазон/сульбактам.
Развитие эмпиемы плевры как осложнения после оперативного вмешательства нередко связывается с S.aureus. В зависимости от чувствительности могут быть ghbvtytys оксациллин, ванкомицин, цефазолин, линезолид.
ОСОБЕННОСТИ ЛЕЧЕНИЯ ИНФЕКЦИЙ НДП ПРИ БЕРЕМЕННОСТИ
ОСОБЕННОСТИ ЛЕЧЕНИЯ ИНФЕКЦИЙ НДП ПРИ КОРМЛЕНИИ ГРУДЬЮ
ОСОБЕННОСТИ ЛЕЧЕНИЯ ИНФЕКЦИЙ НДП У ДЕТЕЙ
У детей такая нозологическая форма, как обострение хронического бронхита, практически не встречается. Острый бронхит, имеющий у взрослых, как правило, вирусную этиологию и не требующий назначения АМП, в детском возрасте может ассоциироваться с наслоением бактериальной флоры (пневмококк, микоплазмы, хламидии). Поэтому при остром бронхите у детей в редких случаях может потребоваться проведение антибиотикотерапии. Препаратами выбора являются амоксициллин или современные макролиды.
При внутриутробной пневмонии препаратами выбора являются ампициллин или ампициллин/сульбактам в сочетании с аминогликозидами. При листериозе препаратом выбора является ампициллин в сочетании с гентамицином. Следует подчеркнуть, что листерии устойчивы к цефалоспоринам, поэтому последние следует комбинировать с ампициллином.
Лечение пневмонии у новорожденных практически всегда проводится в стационаре. АМП вводятся парентерально.
В лечении нозокомиальной пневмонии, особенно поздних вентиляционных, предпочтительна комбинация ингибиторозащищенных пенициллинов или цефалоспоринов III поколения с аминогликозидами или монотерапия имипенемом.
Наиболее частыми возбудителями типичной пневмонии являются вирусы (РСВ, парагриппа и др.), E.coli и другие энтеробактерии, стафилококки. Пневмококки и H.influenzae в этом возрасте выделяют редко (около 10%).
При типичной пневмонии применяют амоксициллин/клавуланат, ампициллин/сульбактам, ампициллин парентерально. Альтернативными АМП являются цефалоспорины II-III поколения.
При хламидийной (C. trachomatis) пневмонии препаратами выбора являются современные макролиды.
Среди возбудителей пневмонии у детей от 6 мес до 6 лет преобладает S.pneumoniae. Реже встречаются H.influenzae тип В (до 10%). Пневмонии, вызванные M.pneumoniae, наблюдаются в этой возрастной группе менее чем в 10% случаев, еще реже выделяют C.pneumoniae.
У детей со склонностью к аллергическим реакциям или к развитию антибиотик-ассоциированной диареи предпочтительны макролиды.
Нетяжелая пневмония лечится в основном на дому с использованием пероральных АМП. Препаратами выбора являются амоксициллин или совеременные макролиды (кларитромицин, рокситромицин, азитромицин).
Тяжелые формы пневмонии у детей всех возрастов являются показанием к госпитализации. В стационаре желательно проводить ступенчатую терапию. Предпочтительны цефалоспорины III-IV поколения, ингибиторозащищенные пенициллины. Можно сочетать β-лактамы с современными макролидами, реже с аминогликозидами (нетилмицин, амикацин).
Нозокомиальная пневмония у детей по этиологии практически не отличаются от пневмоний у взрослых. Соответственно строится и лечебная тактика.
Использование фторхинолонов детям противопоказано. По жизненным показаниям при отсутствии более безопасной альтернативы может назначаться ципрофлоксацин. Детям до 8 лет противопоказан доксициклин; ко-тримоксазол нежелательно применять в первые 2 мес жизни.
ОСОБЕННОСТИ ЛЕЧЕНИЯ ИНФЕКЦИЙ НДП У ЛЮДЕЙ ПОЖИЛОГО ВОЗРАСТА
У людей пожилого возраста частота инфекций НДП увеличивается, что связано с такими предрасполагающими факторами, как частичная атрофия (особенно у курящих) и низкая активность реснитчатого эпителия ДП, понижение общего иммунитета, наличие сопутствующих заболеваний. Поэтому проведение антибиотикотерапии должно строиться с учетом возможного влияния этих неблагоприятных факторов.
В связи с возрастными изменениями функции почек может возникнуть необходимость коррекции режима дозирования АМП. В первую очередь это касается аминогликозидов и ко-тримоксазола.
При имеющейся патологии печени и ЖВП возможно изменение кинетики ряда АМП, подвергающихся метаболизму в печени или выделяющихся с желчью (линкозамиды, метронидазол, макролиды). У пациентов с патологией желчного пузыря следует с осторожностью применять цефтриаксон в связи с повышенным риском развития псевдохолелитиаза.
Современные режимы антибактериальной терапии инфекций нижних дыхательных путей
Инфекции нижних дыхательных путей (ИНДП) являются одними из наиболее распространенных заболеваний человека и до настоящего времени занимают ведущее место в структуре заболеваемости и смертности от инфекционных болезней.
Инфекции нижних дыхательных путей (ИНДП) являются одними из наиболее распространенных заболеваний человека и до настоящего времени занимают ведущее место в структуре заболеваемости и смертности от инфекционных болезней. Так, в отношении заболеваемости внебольничной пневмонией (ВП) известно, что ежегодно общее число взрослых больных ВП в пяти европейских странах (Великобритания, Франция, Италия, Германия, Испания) превышает 3 млн человек, в США регистрируется порядка 5–6 млн случаев заболевания, а в РФ расчетные данные говорят о 1,5 млн заболевших в год [1–3]. Хронической обструктивной болезнью легких (ХОБЛ) в странах Евросоюза и Северной Америки страдают от 4% до 10% взрослого населения [4]. При этом в структуре общей смертности среди лиц старше 45 лет ХОБЛ занимает 4-е место, уступая только сердечно-сосудистым, цереброваскулярным заболеваниям и пневмонии, ежегодно становясь причиной смерти более 2,75 млн человек [5]. Кроме всего прочего, эксперты ВОЗ прогнозируют, что к 2020 г. общемировая распространенность ХОБЛ переместится с 12-го места на 5-е, а смертность от этого заболевания к 2030 г. удвоится [6].
Этиология ИНДП
В этиологии ВП преимущественное значение имеют Streptococcus pneumoniae, выявляемый в 30–50% случаев заболевания [7], и «атипичные» микроорганизмы, на долю которых приходится от 8% до 30% — Chlamydophila pneumonae, Mycoplasma pneumoniae и Legionella pneumophila [8]. Haemophilus influenzae, Staphylococcus aureus, Klebsiella pneumoniae и Pseudomonas aeruginosa встречаются реже (3–10%). Гемофильная палочка выявляется чаще всего у больных ВП с сопутствующей хронической бронхолегочной патологией, у курильщиков. Клиническое значение K. pneumoniae, S. аureus и P. aeruginosa возрастает при наличии таких факторов риска, как алкоголизм, проживание в домах престарелых, наличие сопутствующих заболеваний, длительная терапия пероральными кортикостероидами и частые/повторные курсы антибактериальной терапии [9, 10]. P. aeruginosa выделяется, как правило, у больных с бронхоэктатической болезнью, муковисцидозом.
Основными возбудителями инфекционного обострения ХОБЛ являются H. influenzae, S. pneumoniae и Moraxella catarrhalis, удельный вес которых, по данным различных исследователей, составляет 13–46%, 7–26% и 9–20% соответственно [11–13]. Реже из образцов мокроты больных ХОБЛ выделяют Haemophilus parainfluenzae, S. aureus, P. aeruginosa и представителей семейства Enterobacteriaceae [14, 15]. Удельный вес «атипичных» возбудителей — Mycoplasma pneumoniae и Chlamidophila pneumoniae в развитии обострений составляет порядка 5%, однако точная распространенность данных инфекций пока неизвестна. Так, в одних исследованиях маркеры острой хламидийной инфекции выявляются в 5–10% случаев [16], а в других отсутствуют [17]. Порядка 30% обострений ХОБЛ имеют вирусную природу [18, 19]. Чаще всего выявляют риновирусы — 20–25%, реже вирусы гриппа — 3–10% [13, 20]. Кроме всего прочего, доказано, что вирусная инфекция служит неким «проводником» развития обострения в более чем 50% случаев [21].
Антибиотикорезистентность основных возбудителей ИНДП
Существенную проблему представляет растущая во всем мире резистентность S. pneumoniae к пенициллину. Так, по данным многоцентрового исследования Alexander Project, распространенность резистентных штаммов пневмококка варьирует от 0% до 56% [22]. При этом устойчивость S. pneumoniae к пенициллину часто ассоциируется с резистентностью к другим группам антибиотиков (макролиды, тетрациклины). Данные о резистентности клинических штаммов S. pneumoniae в Российской Федерации в 2006–2009 гг. представлены в табл. 1. Они свидетельствуют о том, что уровень устойчивости пневмококков к пенициллину в нашей стране остается стабильным и не превышает 10%, при этом в большинстве случаев выявляются умеренно резистентные штаммы [23]. В то же время к основному антибиотику, применяемому в амбулаторной практике, — амоксициллину частота умеренно резистентных штаммов не превышает 0,4%. Уровень устойчивости H. influenzae к аминопенициллинам в России также остается низким, составляя 4,7% [24].
Современные режимы антибактериальной терапии ВП
Алгоритм эмпирической антибиотикотерапии ВП представлен в табл. 2. Целесообразно выделять группы пациентов с ВП, различающиеся по степени тяжести заболевания, наличию сопутствующей патологии и предшествующему приему антибактериальных препаратов, что в свою очередь позволяет актуализировать круг потенциальных возбудителей заболевания и, соответственно, определить направления антибактериальной терапии. В соответствии с данным подходом выделяют пациентов с ВП нетяжелого течения, не требующих госпитализации и наблюдающихся в амбулаторных условиях, пациентов с ВП, требующих госпитализации, и больных с тяжелым течением ВП [1].
В отношении амбулаторных пациентов с нетяжелой ВП можно также провести разделение на две группы, которые различаются между собой по этиологической структуре и тактике антибактериальной терапии. В первую группу включены пациенты без сопутствующих заболеваний, не принимавших в последние 3 месяца антибактериальные препараты. В качестве средств выбора рекомендуются амоксициллин или «современные» макролидные антибиотики (азитромицин, кларитромицин). Макролидам следует отдавать предпочтение при непереносимости бета-лактамных антибиотиков или при подозрении на атипичную этиологию заболевания (M. pneumoniae, C. pneumoniae). В то же время использование «респираторных» фторхинолонов (левофлоксацин, моксифлоксацин, гемифлоксацин) у пациентов без сопутствующей патологии и/или при отсутствии факторов риска инфицирования лекарственно-устойчивыми пневмококками не приветствуется, так как широкое использование препаратов данной группы может привести к селекции антибиотикорезистентных штаммов микроорганизмов [3].
Обострение ХОБЛ
Классическими признаками, характеризующими обострение заболевания, являются критерии, предложенные Anthonisen N. и соавт. [27]: появление или усиление одышки; увеличение объема отделяемой мокроты и усиление гнойности мокроты. Наличие всех трех вышеуказанных критериев описывается как I тип, двух из них — как II тип, одного — как III тип обострения заболевания. Наибольший эффект от применения антибиотиков наблюдается при наличии всех трех признаков [28], а также у лиц с выраженной бронхообструкцией [29]. Напротив, отсутствие гнойной мокроты является надежным предиктором небактериальной этиологии обострения, что делает назначение антибиотиков нецелесообразным [30]. Показаниями к назначению антимикробных препаратов при обострении ХОБЛ являются [31]:
Алгоритм антибактериальной терапии пациентов с инфекционным обострением ХОБЛ представлен в табл. 4. Антибиотиками выбора у пациентов с простым/неосложненным обострением ХОБЛ (нечастые (
А. А. Зайцев, кандидат медицинских наук
Т. В. Пучнина
И. Ц. Кулагина
Госпиталь им. Н. Н. Бурденко, Москва
Контактная информация об авторах для переписки: a-zaicev@yandex.ru
1 Факторы риска антибиотикорезистентных S. pneumoniae: возраст > 65 лет, терапия бета-лактамами в течение последних 3 месяцев, хронический алкоголизм, иммунодефицитные заболевания/состояния (включая терапию системными глюкокортикоидами).
2 Факторы риска грамотрицательных энтеробактерий: обитатели домов престарелых, сопутствующие сердечно-сосудистые (например, застойная сердечная недостаточность) и бронхолегочные (например, ХОБЛ) заболевания, проводимая антибактериальная терапия.
3 Факторы риска P. aeruginosa: «cтруктурные» заболевания легких (например, бронхоэктазия), системная терапия глюкокортикоидами (преднизолон > 10 мг/сут), терапия антибиотиками широкого спектра действия свыше 7 дней в течение последнего месяца, истощение.
.jpg)
.jpg)
.jpg)