что не относится к признакам перфорации дна верхнечелюстного синуса тест
Перфорация гайморовой пазухи при удалении зуба
Удаление зубов в практике стоматолога происходит практически каждый день и относится к рутинным операциям. Однако при проведении удаления нередко бывают осложнения, при которых требуется дальнейшая терапия. Одним из таких осложнений признаётся перфорация гайморовой пазухи при удалении зуба.
Особенности строения
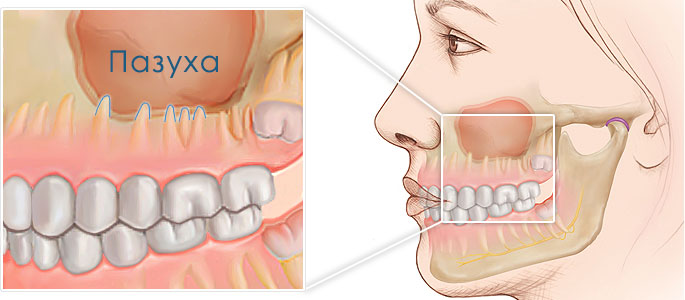
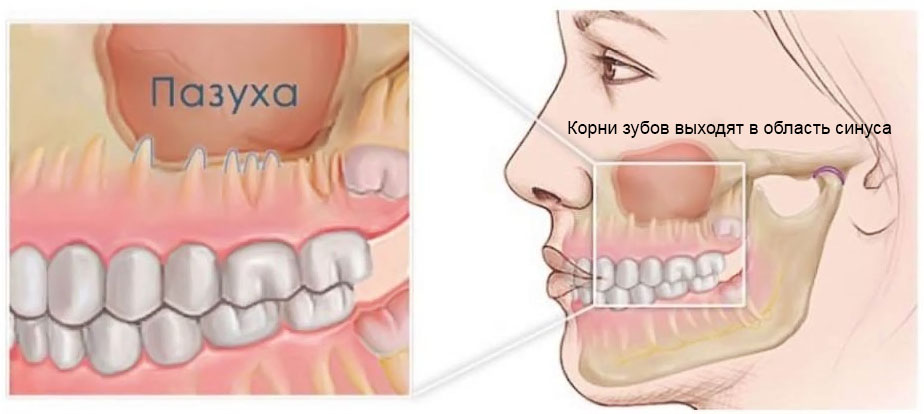
Гайморова (верхнечелюстная, основная) пазуха находится внутри кости верхней челюсти. Она от ротовой полости отграничена при помощи альвеолярного отростка. Он образует дно полости. Объём полости верхней челюсти может быть до десяти кубических сантиметров. У неё есть сообщение с носовой полостью. Внутри полость выстлана слизистой тканью.
Строение имеет особенности, которые помогают её легко повредить:
Такие особенности строения обусловливают лёгкое повреждение её стенки, даже когда врачом не нарушено никаких правил и не приложено значительной силы.
Что такое перфорация гайморовой пазухи
Образование дефекта гайморовой пазухи – это осложнение при проведении манипуляций на верхней челюсти. Образуется отверстие между полостью рта и основной пазухой. Это может произойти при удалении коренных зубов верхней челюсти (моляров и премоляров) или при протезировании. А также при сложном эндодонтическом лечении корня зуба и удалении кистозных образований. Дефект формируется в месте лунки зуба.
Как происходит перфорация
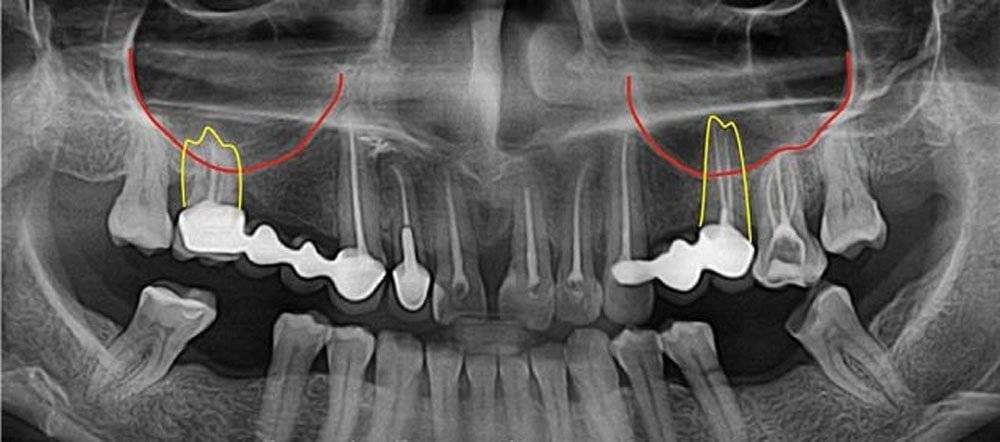
Механизм возникновения дефекта гайморовой полости при экстракции зуба заключается в том, что происходит перфорация тонкого костного слоя между верхушкой корня и верхнечелюстной пазухой. Слой костной ткани в этом месте может быть толщиной всего один миллиметр. Повредить его очень легко. Перфорации чаще бывают при удалении первого моляра, так как его корни нередко в силу особенностей строения вдаются в полость основной пазухи верхней челюсти.
Причины возникновения перфорации.
Далеко не всегда стоматолог виноват в возникновении этого осложнения. Оно нередко может появиться в силу индивидуальных анатомических особенностей пациента. А также оно может быть обусловлено течением воспалительного процесса в ткани, окружающей корень.
Причины возникновения перфорации могут быть следующими:
Симптомы перфорации пазухи верхней челюсти
Как проявляется перфорирование гайморовой пазухи. Существуют специфические симптомы, когда это происходит.
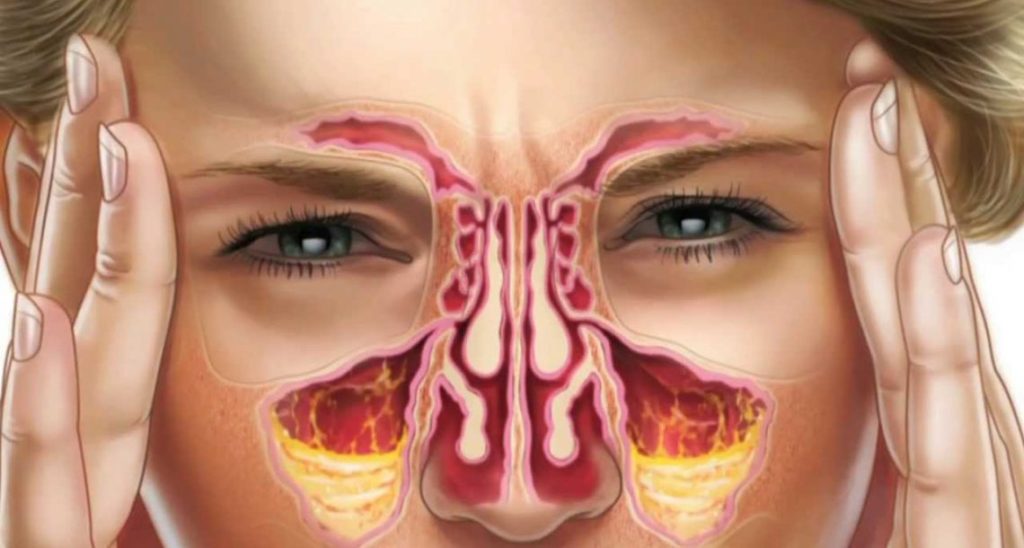
Если прободение не было распознано сразу, и лечение не проводилось, то к предыдущей клинике присоединяются симптомы гайморита.
Методы определения перфорации
Выявить эту патологию можно только на основании характерной клиники. Если есть сомнения, выполняется полный спектр диагностических манипуляций, включая инструментальные методы.
Чтобы диагностировать дефект костной пластинки, для последующего его устранения, необходимо при осмотре пациента выполнить манипуляции:
Инструментальные методы диагностики включают:
Лечение перфорации пазухи при удалении зуба
Тактика ведения больного при перфорации зависит в первую очередь от состояния самой пазухи и времени выявления этого дефекта. Лечить этот дефект должен только квалифицированный специалист.
Лечение перфорации основной пазухи верхней челюсти имеет задачи:
Если перфорация была сразу же замечена и признаков инфицирования нет, то лечебные мероприятия следующие:
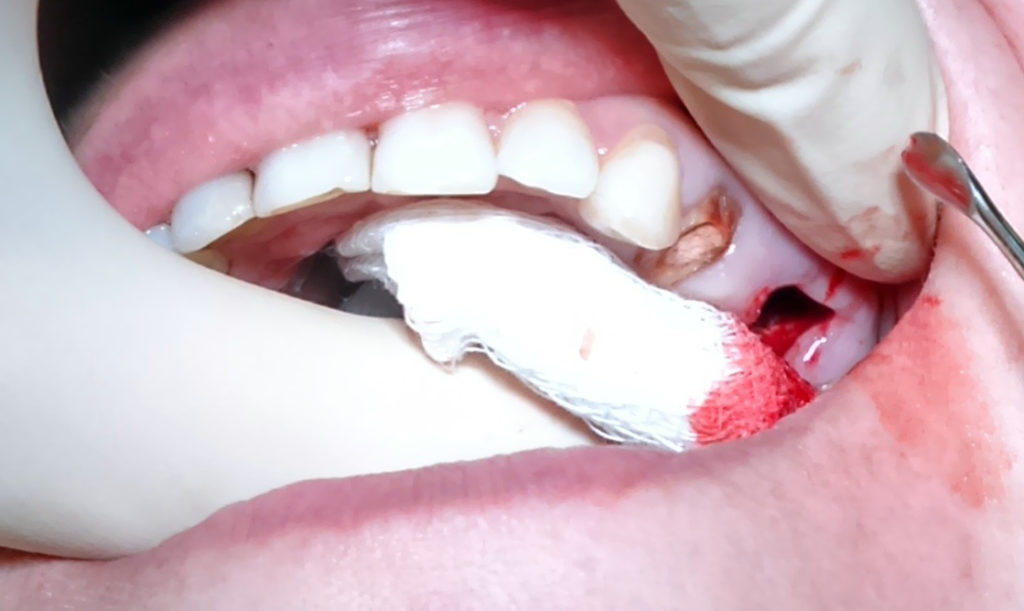
Если перфорация осложнена разрывом десны и пенетрацией инородных частиц в мягкие ткани, окружающие лунку зуба, выполняют пластическое закрытие дефекта в этот же день. Или через некоторое время, когда будет уверенность, что ткани будут держать швы. Перед этим удаляют все инородные тела и иссекают участки, подвергшиеся некрозу. Манипуляцию выполняют под рентген контролем, чтобы удостовериться, что там нет инородного тела. Если произошло проникновение в полость инородного тела, то необходимо делать операцию в условиях стационара.
Последствия перфорации гайморовых пазух
Если не замечено наличие дефекта и больной, несмотря на симптомы, не обращается к врачу, это грозит наступлением серьёзных и опасных для здоровья последствий.
Чтобы избежать формирования осложнений пациент при любом неблагополучии после удаления зуба должен посетить стоматолога.
Застарелая перфорация пазух
При несвоевременном обнаружении и ликвидации дефекта острое воспаление утихнет. В течение месяца у пациента образуется свищ. Он соединяет поверхность десны и полость пазухи. Присоединяются признаки хронического воспалительного процесса. Это будет являться тяжелым осложнением.
У больного есть жалобы:
Терапия застарелых процессов сопряжена со значительными трудностями. Больным показано оперативное лечение в стационаре.
После проведённой операции в обязательном порядке назначается лекарственная терапия с применение антибиотиков, противовоспалительных и противоотёчных препаратов курсом две недели.
Преимущества лечения в нашей клинике
Подводя итоги можно понять, что получить дефект перегородки полости верхней челюсти очень легко. Это зависит как от действий стоматолога, так и от индивидуальных анатомических особенностей пациента.
Обращаясь за лечением в нашу клинику в Москве, вы можете быть уверены, что таких осложнений у вас гарантированно не будет. У нас проводят профилактику осложнений.
Для этого у нас назначают обязательный комплекс профилактических мероприятий по их предотвращению:
Вы останетесь довольны качеством стоматологических услуг, если обратитесь к нам в клинику. В нашей клинике есть самое современное оборудование на уровне стандартов лучших европейских и американских стоматологических клиник. Мы можем предложить вам полный спектр всех диагностических процедур в одном месте. Наши врачи прошли обучение в ведущих мировых центрах стоматологии и владеют новейшими методиками лечения и протезирования. Мы поможем даже в самых сложных случаях. Мы разрабатываем индивидуальный курс лечения с учетом всех особенностей больного. Мы используем только проверенные методики лечения и материалы самого высокого качества. Наша клиника сделала доступными самые высококачественные стоматологические услуги. С полным спектром наших возможностей по лечению и диагностике вы можете ознакомиться на нашем сайте.
Перфорация верхнечелюстной пазухи
Перфорация верхнечелюстной пазухи (или, как её ещё называют, гайморовой полости) является осложнением ятрогенного характера, которое возникает во время проведения стоматологических манипуляций на верхней челюсти. Заключается оно в прободении дна пазухи, из-за чего между ней и ротовой полостью появляется аномальное сообщение. Через отверстие в рот начинает поступать воздух, возможны развитие кровотечений со стороны отверстия и ощущение компрессии в проекции полости. Если в рану попали инфекционные агенты, развивается гайморит.
Пройти курс лечения перфорации верхнечелюстной пазухи в Москве приглашает отделение стоматологии ЦЭЛТ. В нашей многопрофильной клинике ведут приём ведущие отечественные стоматологи с десятилетиями опыта научной и практической работы за плечами. В их арсенале имеется современная база оборудования для точной постановки диагноза и проведения лечения в соответствии с международными стандартами. Наше стоматологическое отделение располагает всеми сертификатами и лицензиями, лечение проводится на основании официального договора с предоставлением гарантий. Мы используем наиболее эффективные методы закрытия перфорации верхнечелюстной пазухи, которые обеспечивают наилучшие результаты.
Причины перфорации верхнечелюстной пазухи
Как уже упоминалось, риск появления перфорации гайморовой полости достаточно высок во время выполнения тех или иных процедур на верхней челюсти. Согласно медицинской статистике, почти в 5% случаев это происходит при экстрации зубов: чаще всего – у мужчин в возрасте от двадцати до сорока лет. Около 15% перфораций сопровождается попаданием фрагментов повреждённого зуба или материала, используемого для пломбирования.
| Причины перфорации дна верхнечелюстной пазухи | ||
| Стоматологическая манипуляция | Каким образом может спровоцировать перфорацию? | |
| Экстракция зуба | Чаще всего перфорация верхнечелюстной пазухи развивается после удаления больших коренных зубов верхней челюсти, реже – малых коренных, корни которых находятся непосредственно в гайморовой полости. Нередко осложнение возникает из-за недостаточно аккуратного проведения выскабливания лунки с целью предупреждения развития инфекционных процессов в ней. | |
| Хирургические стоматологические операции | ||
| 1-й премоляр | 4 | 4,8 |
| 2-й премоляр | 6 | 7,1 |
| 1-й моляр | 58 | 69,1 |
| 2-й моляр | 14 | 16,6 |
| 3-й моляр | 2 | 2,4 |
В зависимости от тактики оперативного лечения пациенты с перфорациями дна верхнечелюстной пазухи были разделены на 5 групп. Характеристика и численность исследуемых групп представлены в таблице № 2.
Таблица № 2. Распределение больных по методам лечения в зависимости от размера дефекта (n = 84).
Метод лечения
Размер дефекта
I группа
Пациентам всех групп заполнение костного дефекта в зоне перфорации осуществляли с использованием остеопластических материалов отдельно или в сочетании. Для клинического изучения был взят остеопластический биокомпозиционный материал отечественного производства «КоллапАн-М» (ООО «Интермедапатит»), представляющий собой комбинацию синтетического гидроксиапатита и коллагена. Дополнительно использовались препараты «Коллост» в виде блоков и крошки, «Коллост-гель» на основе костного коллагена животного происхождения (ЗАО «Биофармхолдинг) и «Остеопласт» (ООО «Лико») на основе костного коллагена и сульфатированных гликозаминогликанов.
Проведенный анализ показал, что все выявленные ороантральные перфорации можно разделить на три группы в зависимости от размера дефекта:
Сроки поступления больных в клинику с момента возникновения ороантрального соустья были различными. Наибольшее количество больных — 41,6 % — поступило в первые сутки с момента удаления зуба. Согласно данным историй болезни пациентов, наиболее часто встречались левосторонние перфорации — 56 %, правосторонние были зарегистрированы у 44 % больных.
При обследовании больных учитывали клинико-анамнестические данные, включающие жалобы, давность образования ороантрального сообщения, его локализацию, размеры, а также результаты дополнительных методов исследования.
Рентгенологическое исследование, помимо стандартных методов, включало компьютерную томографию (КТ), по результатам которой оценивали состояние костной ткани оперированной области в сроки 3, 6, 12 месяцев.
Эндоскопический осмотр проводили с помощью жесткого эндоскопа фирмы Rami (Италия) с углами обзора 0, 30, 70° и диаметром рабочей трубки 4 мм. Указанные характеристики прибора позволили не только ввести рабочую часть трубки через ороантральное сообщение (при размере более 5 мм) в пазуху, но и осмотреть ее стенки. Эндоскопическая картина фиксировалась на видео. Выбор метода пластического закрытия ороантрального дефекта зависел от его размеров (табл. № 4).
Таблица № 4. Методы пластического закрытия ороантральных перфораций в зависимости от их размеров (n = 84).
Метод пластики дефекта
I группа
Дефект костной ткани 7 мм
Величина костного дефекта, его локализация и форма определялись по данным компьютерной томографии в различных режимах (рис. 1 а, б).
У 64,3 % больных с небольшими и средними размерами перфораций до 7 мм проводили ушивание слизистой оболочки под зоной перфорации. Для этого освежали края раны вокруг ороантрального дефекта со стороны полости рта, поднадкостнично отсепаровывали слизистую оболочку вокруг, делали два послабляющих параллельных разреза, идущих со стороны преддверия рта на небо. При необходимости проводили дополнительный надрез по небной стороне на расстоянии 5 мм кнутри от ороантрального дефекта.
Пластическое закрытие у больных с размером дефекта более 7 мм в 35,7 % случаев выполнено по методу А. Г. Мамонова, Б. В. Кононова (1973) слизисто-надкостничным лоскутом трапециевидной формы, выкроенным с преддверия полости рта. После деэпителизации трапециевидного лоскута отслаивали слизисто-надкостничный лоскут по краю лунки с небной стороны и в образовавшийся карман вводили край трапециевидного лоскута (рис. 2 а, б).
Исследование мукоцилиарного транспорта слизистой оболочки полости носа выполняли на 3, 7, 14-й дни после операции при помощи сахаринового теста. С этой целью использовали крупинки пищевого сахарина фирмы Hergestellt (GMBH, Германия). Одну крупинку сахарина весом 0,3 г помещали на поверхность нижней носовой раковины, отступая 1 см от ее переднего конца. Пациенту предлагали выполнять одно глотательное движение в минуту и замеряли время. При появлении вкусового ощущения сладкого в полости рта отмечали время мукоцилиарного транспорта.
При статистической обработке результатов исследования использовали непараметрические методы: Манна и Уитни, Крускала — Уоллиса и критерий Х² (Гублер Е. Г., Генкин А. Р., 1973). Статистически значимыми считали различия с p 7
1,9±0,1
–*1—3
3,6±0,3*1
–*1—3
–*1—3
* 1, 2, 3: отношение результата к исходному значению.
Данные рентгенологических исследований у больных 4—5-й групп подтвердили, что регенерация костной ткани в области дефекта завершалась уже к 3—4-му месяцу. Полное восстановление костной ткани наступало к 6 месяцам наблюдений. У больных 1—3-й групп восстановление костной ткани на ранних сроках проходило гораздо медленнее. Результаты клинического течения послеоперационного периода свидетельствуют о том, что введение в костную полость препаратов «Коллост-гель» + «Остеопласт» и «Коллапан-гель» + «Остеопласт» способствует снижению интенсивности основных клинических признаков (боль, отек, температурная реакция) по сравнению с 1—3-й группами.
Комплексный подход с использованием современных остеопластических биоматериалов в виде блоков, крошки, геля и оптимальных способов костной пластики позволяет добиться выздоровления больных даже в амбулаторных условиях
Воспалительные явления слизистой оболочки синуса существенно тормозили транспортную функцию мерцательного эпителия вплоть до полной ее блокады. Динамика восстановления времени мукоцилиарного транспорта слизистой синуса в полость носа зависела от давности перфорации — чем раньше больному проводилось хирургическое вмешательство по устранению ороантрального дефекта, тем быстрее восстанавливались функции слизистой оболочки синуса. В случаях устранения «свежей» перфорации (до 3 суток) слизистая носа и верхнечелюстного синуса практически не была подвержена реактивным послеоперационным явлениям и локальные воспалительные процессы, обусловленные патологическим процессом, быстро купировались.
Таким образом, комплексный подход с использованием современных остеопластических биоматериалов в виде блоков, крошки, геля и оптимальных способов костной пластики позволяет добиться стойкого выздоровления больных даже в амбулаторных условиях.
Разработанный лечебно-диагностический алгоритм дает возможность сократить сроки лечения больных в среднем на 2—3 дня, предотвратить послеоперационные воспалительные осложнения, предупредив тем самым возникновение верхнечелюстного синусита, уменьшить риск рецидива послеоперационного ороантрального сообщения. Разработанная методика устранения ороантрального дефекта позволяет не только подготовить альвеолярный отросток верхней челюсти для дальнейшего протезирования, но и способствует скорейшему восстановлению транспортной функции слизистой оболочки носа и верхнечелюстного синуса.
Выводы
Выбор способа пластического закрытия ороантральных перфораций зависит от величины дефекта костной ткани, размеры которого должны определяться с помощью компьютерной томографии. Использование остеопластических материалов для заполнения ороантрального костного дефекта является эффективным и надежным методом восстановления костной и мягких тканей в области, прилежащей к верхнечелюстному синусу.
ЛИТЕРАТУРА
1. Белозеров М. Н. Оценка остеопластических свойств различных биокомпозиционных материалов для заполнения дефектов челюстей / М. Н. Белозеров // Автореф. дис. канд. мед. наук. — М., 2004. — 23 с.
2. Бочарова И. А. Восстановление костной ткани альвеолярного отростка при перфорации верхнечелюстного синуса в условиях направленной тканевой регенерации / И. А. Бочарова // Автореф. дис. канд. мед. наук. — Воронеж, 2008. — 24 с.
3. Лосев Ф. Ф. Костная пластика с применением мембран: показания к применению, возможные ошибки и нарушения принципа действия направленной тканевой регенерации / Ф. Ф. Лосев, А. В. Жарков // Стоматология. — 2010, № 6. — С. 27—32.
4. Панин А. М. Новое поколение остеопластических материалов (разработка, лабораторно-клиническое обоснование, клиническое внедрение). Автореф. дис. докт. мед. наук. — М., 2004. — 52 с.
5. Иванов С. Ю. Клинические результаты использования различных костнопластических материалов при синус-лифтинге / С. Ю. Иванов, А. Ф. Бизяев, М. В. Ломакин, А. М. Панин // Новое в стоматологии. — 2009, № 5. — С. 51—53.
6. Иванов С. Ю. Разработка биоматериалов для остеопластики на основе коллагена костной ткани / С. Ю. Иванов, А. М. Панин, Д. Н. Володина // Клиническая стоматология. — 2005. — № 4. — С. 21—23.
7. Расмуссон Л. А. Закрытие локальных дефектов альвеолярного отростка // Новое в стоматологии. — 2011, № 5. — С. 40—43.
- что не относится к признакам определяющими опасность
- что не относится к признакам правового государства верховенство закона