что можно есть после операции на гортани
Лечебное питание в послеоперационном периоде
Важнейшим фактором послеоперационной реабилитации больных, перенесших операции на органах пищеварения, является лечебное питание.
Диетотерапия направлена на удовлетворение пластических и энергетических потребностей организма больного. Правильное питание способствует снижению частоты осложнений и приводит к скорейшему выздоровлению. Важнейшей задачей диетотерапии как в условиях стационарного, так и амбулаторного этапов реабилитации считают преодоление белкового, витаминного, минерального и энергетического дефицитов, которые развиваются у большинства больных в связи с операционной травмой, лихорадкой и недостаточным питанием после операции.
Оперативное вмешательство, независимо от вида хирургического воздействия и сопровождающей его анестезии, вызывает мощные метаболические сдвиги в организме. На организм пациента влияют как специфические факторы хирургической травмы (крово- и плазмопотеря, гипоксия, токсемия, нарушения функций поврежденных органов), так неспецифические факторы, такие как болевые импульсы, возбуждение адренергической и гипофизарно-надпочечниковой систем.
Хирургический стресс характеризуется резким усилением процессов катаболизма, выраженными нарушениями метаболизма, особенно белкового и энергетического. Основными причинами этих нарушений являются катаболическое действие адренокортикотропного гормона и глюкокортикоидов, адреналина и вазопрессина, повышенный протеолиз в тканях, потери белка с отделяемым из операционной раны и увеличение энерготрат с утилизацией собственных белков. При этом не только усиливается катаболизм, но и угнетается синтез белков. Разрушение гликогена в печени и мышцах (легкодоступный, но небольшой по объему источник энергии), триглицеридов в жировой ткани считается частью раннего нейроэндокринного ответа на хирургическую травму. Резервы углеводов в организме ограничены, и поэтому в энергетический обмен активно вовлекаются тканевые белки, в первую очередь белки скелетных мышц.
Длительность и выраженность катаболической фазы стресса при тяжелых и обширных хирургических вмешательствах (резекция и пластика пищевода, желудка, гастрэктомия) препятствуют в ранний послеоперационный период реализации фазы долговременной адаптации.
У больных, перенесших оперативные вмешательства, в ближайшем послеоперационном периоде резко повышен энергетический обмен, в основном за счет неадекватного увеличения фактического основного обмена. При этом нередко энергетический дефицит достигает таких величин, что даже при потреблении обычного пищевого рациона (2500–3000 ккал/сут) больные все равно оказываются в условиях выраженной белково-энергетической недостаточности. При этом происходит переход на полное или частичное эндогенное питание, что приводит к быстрому (иногда катастрофическому) истощению резервов углеводов и жиров, а также значительной потере белков. Эти явления значительно ухудшают течение процессов регенерации, затягивают течение послеоперационного раневого процесса. Возникают предпосылки развития послеоперационных осложнений, в том числе пострезекционной дистрофии, спаечной болезни, эрозивно-язвенных осложнений, метаболических расстройств, вплоть до развития сепсиса.
Осложнения, наблюдаемые после операций на пищеварительном тракте (представленно по: J. C. Melchior, 2003):
Осложнения, связанные с поздним началом энтерального питания, приводящие к гастростазу, вздутиям живота, недостаточностью швов анастомозов.
Инфекционные осложнения, вызванные снижением иммунной и неспецифической защиты, обусловленные отсутствием питания, такие как нагноения послеоперационной раны, застойная пневмония, перитонит и сепсис.
Лечебное питание после операций на пищеводе
Диетотерапия – важная часть всего комплекса послеоперационной реабилитации больных, перенесших операции на пищеводе.
В ранние сроки после проведения оперативного лечения больному проводят восстановительное лечение в хирургическом стационаре, а затем в гастроэнтерологическом отделении, куда больной переходит на долечивание. На амбулаторное лечение больного переводят, как правило, через 1,5-2 месяца после операции.
Диетическое питание в первые месяцы после операции на пищеводе осуществляется по принципам проведения парентерального и энтерального искусственного питания.
Лечебное питание после операций на желудке и двеннадцатиперстной кишке
Больным, перенесшим оперативные вмешательства на желудке, в течение всей жизни рекомендуется соблюдать дробное питание (4–5 раз в день), ограничивать продукты и блюда, наиболее часто вызывающие демпинг-синдром (сладкие напитки, сладкие молочные каши, очень горячие и очень холодные блюда), принимать пищу не спеша, тщательно пережевывая ее.
Лечебное питание при постгастрорезекционных синдромах
Среди неблагоприятных последствий операций на желудке выделяют следующие патологические состояния:
Синдром приводящей петли.
Пептическая язва анастомоза.
Гастрит культи желудка.
Питание при демпинг-синдроме
Демпинг-синдром – это наиболее частое осложнение, возникающее в различные сроки после резекции желудка по поводу язвенной болезни.
Основными признаками этого заболевания являются: чувство жара, сердцебиение, одышка, потливость, слабость, головокружение, сухость во рту, тошнота, рвота, «дурнота», боли в животе, вздутие его, понос, сонливость, усталость, непреодолимое желание лечь, обморочное состояние. Все эти явления появляются чаще всего после еды, особенно после приема сладкой, горячей, молочной пищи. В лежачем положении эти явления ослабевают.
Возникновение демпинг-синдрома связано с быстрым переходом (сбросом) недостаточно переваренной пищи из культи желудка непосредственно в тонкую кишку, минуя двенадцатиперстную кишку, удаленную в процессе операции. Стремительный пассаж химуса по тонкой кишке провоцирует нарушения гуморальной регуляции за счет изменения внутрисекреторной функции поджелудочной железы. В результате возникают патологические проявления демпинг-синдрома.
Выделяют три степени тяжести демпинг-синдрома.
Легкая степень тяжести. Характеризуется тем, что приступы возникают только после обильного приема пищи или пищи, богатой простыми углеводами. Приступ сопровождается легкими вазомоторными и кишечными симптомами, которые быстро проходят в положении больного лежа. Трудоспособность у этих больных сохраняется.
Средняя степень тяжести демпинг-синдрома. Проявляется выраженными вазомоторными нарушениями и кишечными симптомами, возникающими ежедневно. Больной вынужден принимать горизонтальное положение, которое улучшает его самочувствие. Общая работоспособность больного снижена.
Тяжелая форма демпинг-синдрома. Проявляется ярко выраженными приступами почти после каждого приема пищи, иногда с обморочным состоянием, что приковывает больного к постели на 1–2 часа. Трудоспособность больных резко снижается или полностью утрачена.
Ведущим методом лечения демпинг-синдрома является правильно построенный диетический режим.
Общие рекомендации по питанию при демпинг-синдроме
Частое дробное питание небольшими порциями (5-7 раз в день). Принимать пищу следует медленно. Пища должна быть медленно и тщательно пережевана.
Ограничение продуктов и блюд, наиболее часто вызывающих демпинг-синдром: сладостей (сахар, мед, варенье), очень горячих или очень холодных блюд, жидких сладких молочных каш и др.
Прием жидкости производить отдельно от остальных блюд, т.е. чай, молоко, 3-е блюдо в обед и кефир вечером следует употреблять через 20-30 минут после основного приема пищи. Количество жидкости за один прием не должно быть обильным (не более 1 стакан).
Пища и напитки должны быть теплыми.
После еды пациент должен принять лежачее положение на 20–30 мин., особенно после обеда.
Пища должна содержать достаточное количество пектина (овощи и фрукты).
Этапность диетотерапии при демпинг-синдроме
При этом в питании резко ограничивают продукты и блюда, содержащие простые (быстро всасывающиеся) углеводы – сладкие жидкие молочные каши, особенно манную, рисовую, сладкое молоко, сладкий чай. Больным противопоказаны холодные и очень горячие блюда. Рекомендуется раздельный прием жидкой и плотной части пищевого рациона, причем жидкость следует употреблять через 30 мин после приема твердой пищи, а во время обеда сначала надо съедать второе блюдо, а затем первое.
При осложнении демпинг-синдрома панкреатитом или при подозрении на пептическую язву культи желудка, анастомоза или тощей кишки рекомендуется диета № 1 с добавлением в 17 часов белкового блюда. При отсутствии осложнений и при хорошем самочувствии больного диету можно постепенно расширять, соблюдая основные ее принципы, и постепенно переходить на обычный пищевой рацион.
Питание при синдроме приводящей петли
В основе патогенеза синдрома приводящей петли лежит нарушение эвакуации содержимого из приводящей петли вследствие ее перегибов, образования спаек, нарушения моторной функции из-за изменения нормальных анатомических взаимоотношений.
Синдром приводящей петли обычно развивается в течение первого года после операции. Он проявляется сильными болями в эпигастрии и правом подреберье, рвотой желчью после еды. В промежутках между приемами пищи больные испытывают чувство тяжести в верхней части живота в результате заброса кишечного содержимого обратно в желудок, накоплением жидкости и пищи в приводящей петле и в культе желудка.
Тактика восстановительного лечения и диетического питания при синдроме приводящей петли такая же, как и при демпинг-синдроме.
Питание при астеническом синдроме
Астенический синдром является поздним послеоперационным осложнением резекции желудка.
Частота его появления находится в прямой зависимости от уровня резекции желудка. Большое значение в патогенезе этого состояния имеет нарушение секреторной и моторной функций культи резецированного желудка, изменение секреции желчи и панкреатического сока. В патогенезе определенное значение имеет быстрый пассаж по тощей кишке, нарушение всасывания железа и витаминов.
Для больных характерны быстрая утомляемость, общее недомогание, похудание, признаки гиповитаминоза, склонность к гипотонии и обморочным состояниям, нервно-психические нарушения. Общая слабость усиливается чаще всего после еды, особенно богатой углеводами. Наблюдаются различные диспептические явления: пониженный аппетит, отрыжка, срыгивание горькой жидкостью, ощущение тяжести в подложечной области. Характерным симптомом является расстройство кишечной деятельности, выражающееся в появлении (особенно после молочной и жирной пищи) громких кишечных шумов и поноса.
Питание при пептических язвах анастомоза и гастрите культи желудка
В механизмах развития пептических язв анастомоза и гастрита культи желудка первостепенное значение придается агрессивному действию желудочного сока и развитию хеликобактерной инфекции. Кроме того, имеет значение забрасывание дуоденального и кишечного содержимого в желудок, слабая перистальтическая функция культи желудка и быстрое опорожнение ее после еды.
Клиника пептической язвы анастомоза сходна с проявлениями язвенной болезни, но симптомы заболевания обычно более интенсивны, периоды обострения более длительны, чем при язве, по поводу которой была произведена операция. Характерны снижение аппетита, потеря массы тела.
Лечебное питание после операций на кишечнике
Правильная диетотерапия после операций на кишечнике способствует снижению частоты осложнений и более быстрому выздоровлению больного.
Традиционные подходы к лечебному питанию больных, перенесших операции на тонкой и толстой кишке, основанные только на принципах сбалансированного питания не приводят к восстановлению всего объема физиологических функций. Целесообразно подходить к реабилитации больных после резекции кишечника, с позиций теории адекватного питания, сформулированной академиком А. М. Уголевым. Необходимо обеспечивать не только элементное восстановление содержания нутриентов в организме, но и максимально восстановить полостное и мембранное пищеварение, всасывание в кишечнике, а также восстановить нормальный микробиоценез. Только при соблюдении этих условий возможна нормализация работы всего пищеварительного тракта.
Принципы питания больных, перенесших операции на кишечнике
Лечебное питание должно обеспечить щажение кишечника, а также других отделов желудочно-кишечного тракта.
Лечебное питание должно способствовать нормализации обмена веществ и восстановлению организма.
Лечебное питание должно повысить сопротивляемость организма при явлениях воспаления и интоксикации.
Лечебное питание должно способствовать заживлению операционной раны.
При отсутствии осложнений желателен более ранний перевод больных на физиологически полноценное питание с широким продуктовым набором.
Этапность диетотерапии после операций на кишечнике
В непосредственно послеоперационном периоде необходимо наладить парентеральное питание больного. В первую очередь это касается введения энергетических субстратов. Объем и состав парентерального питания определяют индивидуально в зависимости от потребности больного.
Стабилизация состояния больного и контролируемая диарея служат показаниями к переходу на питание с использованием желудочно-кишечного тракта. Обычно это происходит через 3–4 дня после операции. В то же время при обширных резекциях тонкой кишки некоторые специалисты рекомендуют начинать энтеральное питание через 2–4 недели после операции. В большинстве клинических случаев назначают стандартные смеси для энтерального питания, однако при резекциях тонкой кишки целесообразно применение деполимеризированных нутриентов (полуэлементных диет). Комбинированное парентерально-энтеральное питание в комплексной реабилитации больных после оперативных вмешательств на кишечнике позволяет сократить сроки и повысить эффективность восстановительного лечения, значительно снизить частоту осложнений и неблагоприятных исходов послеоперационного процесса.
При положительной динамике состояния больного рекомендован переход на естественное питание. Однако, следует помнить, что необоснованно ранний перевод больных на естественное питание после операций на кишечнике существенно ухудшает течение восстановительного периода, стимулирует развитие синдрома энтеральной недостаточности, нарушает естественные механизмы полостного и мембранного пищеварения.
Через 3–4 недели после выписки больного из стационара требуется постепенный переход на непротертый вариант диеты № 1. Постепенность перехода с одного варианта диеты на другой предполагает каждодневное сокращение количества протертых блюд. Хорошая переносимость вводимых блюд является свидетельством нормализации секреторной и моторно-эвакуаторной функций системы пищеварения и позволяет продолжить расширение диеты.
При плохой переносимости молока больными после операций на кишечнике следует надолго (иногда навсегда) исключить потребление молока. Лактозные перегрузки при наличии ферментатной недостаточности способны усугубить секреторные расстройства кишечника. Таким образом, при развитии послеоперационной лактозной недостаточности в диете больных следует максимально и надолго ограничить цельное молоко. К потреблению молочнокислых продуктов это относится в меньшей степени. Замена молочных продуктов может быть с успехом проведена за счет соевых продуктов. Соевые белки являются очень важным источником дополнительного обеспечения организма высокопластичным белком.
Питание при синдроме короткой кишки
Состояние, которое развивается после резекции тонкой кишки и характеризуется диареей, стеатореей, мальабсорбцией нутриентов, принято называть синдромом короткой (или укороченной) кишки.
При удалении менее 50% тонкой кишки синдроме короткой кишки протекает субклинически, но больший объем резекции приводит к нарастающей диарее, стеаторее, дефициту железа и фолиевой кислоты.
У больных с благоприятным течением послеоперационного периода при достаточно быстром восстановлении функций кишечника следует осуществлять постепенный, но обоснованно быстрый переход на полное естественное питание. Однако, то после осуществления обширных резекций кишечника переход от полного парентерального к естественному питанию должен проходить достаточно длительный этап частичного парентерального питания, растянутый подчас на несколько месяцев. Длительность переходного периода определяется сугубо индивидуально. В ряде случаев при обширных резекциях тонкой кишки пациент должен пожизненно получать полное или частичное парентеральное питание.
Введение новых продуктов в рационы лечебного питания должно строго зависеть от индивидуальной переносимости больных. Белково-энергетический дефицит рассматриваемых диет по отношению к физиологическим потребностям организма должен покрываться парентеральными средствами питания. Последовательность применения стандартных диет приведены выше.
После перехода на полное естественное питание больным с короткой кишкой рекомендуется диета с повышенным содержанием белка, углеводов и умеренным количеством жира. Диета должна быть дополнена триглицеридами со средней длиной углеродной цепи, поливитаминами в жидких формах, витамином В12 (внутримышечно 1 мг каждые 2–4 нед), фолиевой кислоты (внутримышечно по 15 мг в неделю), витамином К (внутримышечно по 10 мг в неделю), препаратами железа (парентерально, а затем и перорально).
Необходим динамический лабораторный контроль уровня оксалатов в моче. При появлении первых признаков гипероксалурии необходимо ограничить прием продуктов, содержащих повышенное количество оксалатов (щавель, шпинат, петрушка, картофель, шоколад).
Через 1-2 года после операции могут наблюдаться различные клинические варианты течения заболевания. В зависимости от состояния пациента и назначается лечебное питание.
Возможны следующие индивидуальные сценарии диетотерапии больных:
Естественное нормальное или близкое к нормальному питание.
Естественное питание с использованием индивидуально подобранных специализированных продуктов, содержащих деполимеризированные (короткоуепочечные) нутриенты (белки, жиры и углеводы).
Естественное питание с частичной парентеральной поддержкой.
Полное парентеральное питание.
Лечебное питание после операций на печени
В непосредственно послеоперационном периоде необходимо наладить парентеральное питание больного. В первую очередь это касается введения энергетических субстратов. Объем и состав парентерального питания определяют индивидуально в зависимости от потребности больного. Рекомендуемая в настоящее время продолжительность полного сбалансированного (по белкам, жирам, углеводам) парентерального питания зависит от объема и сложности проведенной операции на печени и составляет в среднем 3–5 дней.
Переход к естественному питанию должен проходить этап комбинированного (парентерально-энтерального) питания продолжительностью не менее 4–5 дней. Это связано с тем, что в результате операционной травмы печени происходит значительное угнетение функции тонкой кишки, восстановление которой занимает не менее 7–10 дней после операции. Зондовое введение элементных питательных смесей в пищеварительную систему в постепенно возрастающих количествах обеспечит у больных после операций на печени адаптацию желудочно-кишечного тракта к усиливающимся пищевым нагрузкам. Сочетание энтерального питания с парентеральным направлено на предотвращение метаболического голода.
Лечебное питание после операций на желчевыводящих путях
Общие правила питания для больных после операций на желчевыводящих путях
Частое, дробное питание. Прием пищи каждые 3,5–4 ч.
Ограничение продуктов, богатых холестерином.
Равномерное распределение жиров на все приемы пищи и перемешивание их с пищей, что способствует лучшему усвоению жиров, профилактике боли и диспепсических явлений.
После операций на желчных путях ухудшается переносимость очень многих продуктов, что требует минимизации их употребления. Особенно плохо больные переносят овощи, богатых эфирными маслами (редьку, редис, зеленый лук), острые блюда (перец, маринады, майонез, консервы). Также больные, перенесшие операцию на желчных путях, часто плохо воспринимают молоко, мороженое, шоколад, какао.
Лечебное питание больных, перенесших холецистэктомию
Через 24 часа после операции – минеральная вода без газа или отвар шиповника без сахара (маленькими глотками, не более 1 литра в сутки).
Через 36–48 часов – минеральная вода без газа, несладкий кисель из сухофруктов, несладкий некрепкий чай, нежирный кефир в объеме 1–1,5 л в течение суток (по 100–150 мл на один прием через каждые три часа).
В дальнейшем осуществляется переход на непротертый вариант диеты № 5а. Соблюдать эту диету рекомендовано в течение 1,5–2 месяцев после холецистэктомии и других видов хирургического лечения заболеваний билиарной системы.
Однако не все больные хорошо переносят диету № 5а: возникают транзиторные поносы, вздутие живота, метеоризм и появление связанных с этим болей в пилородуоденальной зоне и правом подреберье. Для этих случаев разработана диета № 5щ (щадящая), эта диета также назначается на 1–1,5 месяца после операции на желчных путях. Однако диета № 5щ (щадящая) не показана больным с пониженной массой тела из-за низкой ее энергоемкости, к тому же полное исключение растительного масла на фоне резкого ограничения жиров может способствовать формированию холестатического синдрома.
Несоблюдение принципа химического и механического щажения пищеварительной системы в 1,5–2 месяца восстановительного лечения после холецистэктомии способно привести к формированию хронического течения энтеральной недостаточности как одной из форм постхолецистэктомического синдрома.
Лечебное питание при постхолецистэктомическом синдроме
У 20–40% больных после проведения холецистэктомии развивается постхолецистэктомический синдромом. Данный синдром может быть обусловлен самыми разнообразными заболеваниями: камнями в желчных протоках, спазмом или стриктурой сфинктера Одди, гастритом, дуоденитом, язвенной болезнью, панкреатитом, дисбактериозом кишечника. Необходимо уточнить причину постхолецистэктомического синдрома, после чего назначать медикаментозное и диетическое лечение.
При постхолецистэктомическом синдроме используются следующие диеты:
При возникновении после холецитэктомии застоя желчи, гипомоторной дискинезии используют диету № 5 л/ж (липотропно-жировую).
Лечебное питание после операций на поджелудочной железе
Лечебное питание больных, перенесших операции на поджелудочной железе, независимо от характера заболевания, должно складываться из двух этапов: искусственное питание (парентеральное, зондовое, смешанное) и естественное питание.
На исход оперативного вмешательства положительно влияют длительность искусственного питания больного, адекватный компонентный состав и энергетическая ценность нутриционного обеспечения.
Этапность диетотерапии после операций на поджелудочной железе
Первый этап – полное парентеральное питание. Продолжительность полного парентерального питания больных, перенесших тяжелые хирургические вмешательства на поджелудочной железе, должна быть не менее 10–12 дней при условии полной белково-энергетической обеспеченности рациона нутриционной поддержки. Это позволяет свести до минимума послеоперационные осложнения. При менее тяжелых оперативных вмешательствах переход от парентерального к естественному питанию может состояться не ранее 5–7-го дня.
Второй этап – частичное парентеральное питание. Применяется в период перехода к естественному питанию. Сочетание постепенно нарастающего объема естественного питания с постепенно редуцирующимся парентеральным питанием – основное требование к лечебному питанию в условиях послеоперационной реабилитации. Это позволяет сохранить на должном физиологическом уровне белково-энергетическое обеспечение организма в данный период реабилитации и одновременно осуществлять плавно возрастающую пищевую нагрузку за счет механически, химически и термически щадящей гипокалорийной диеты.
Третий этап – естественное питание. Необходимо максимально медленно увеличивать пищевую нагрузку больным после операций на поджелудочной железе. Решение вопросов о расширении пищевого рациона, перехода с одной диеты на другую, требует тщательной оценки показателей состояния организма и особенностей течения заболевания.
Вначале больным после операций на поджелудочной железе назначается диета № 0а на срок 5–7 дней, а не на 2–3 дня, как при операциях на других органах.
На смену диеты № 0а назначают диету № 1а на срок 5–7 дней, также восполняя белково-энергетический дефицит средствами парентерального питания.
В дальнейшем рекомендуется переход на диету № 1б на срок 5–7 дней.
Статья добавлена 27 января 2016 г.
О тотальной ларингэктомии
Это руководство поможет вам подготовиться к операции тотальной ларингэктомии в центре Memorial Sloan Kettering (MSK). Оно также поможет вам понять, чего ожидать в процессе выздоровления.
Используйте это руководство как источник информации в дни перед операцией. Возьмите его с собой в день операции. Вы и ваша лечащая команда будете руководствоваться им для получения информации о вашем восстановлении.
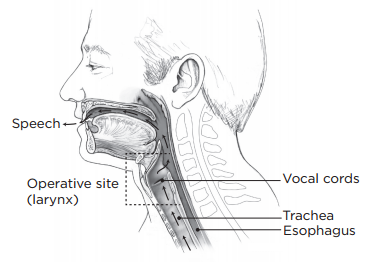
Информация об операции
Информация о гортани (глотке).
Гортань расположена в шее над трахеей (дыхательным горлом). Она является входом в дыхательные пути и играет важную роль при дыхании, глотании и для речи.
О тотальной ларингэктомии
Тотальная ларингэктомия — это операция по удалению всей гортани (см. рисунки 1 и 2).
Рисунок 1. До ларингэктомии
Рисунок 2. После ларингэктомии
После операции вы будете говорить и дышать по-другому.
На разрезы (хирургические надрезы) будут наложены пластиковые или нейлоновые швы. Швы снимут примерно через 2 недели. Их могут снять во время послеоперационного приема у хирурга. Если вам проводили радиотерапию в этой области, может быть необходимо оставить швы на более долгое время.
Длительность операции зависит от выбранного метода и от выполняемых разрезов. Хирург обсудит это с вами перед операцией.
Мы понимаем, что предстоящая операция изменит вашу жизнь. Ваша лечащая команда в центре MSK поможет вам справиться с этим.
До операции
Информация в этом разделе поможет вам подготовиться к операции. Прочтите этот раздел после назначения вам операции и обращайтесь к нему по мере приближения даты операции. В нем содержатся важные сведения о том, что вам потребуется сделать до операции.
Читая этот раздел, записывайте вопросы, которые вы хотите задать своему медицинскому сотруднику.
Подготовка к операции
Вы и ваша лечащая команда будете готовиться к операции вместе.
Помогите нам сделать вашу операцию максимально безопасной: скажите нам, соответствует ли какое-либо из приведенных ниже утверждений вашей ситуации, даже если вы не совсем в этом уверены.
Об употреблении алкоголя
Количество употребляемого алкоголя может повлиять на ваше состояние во время и после операции. Очень важно сообщить медицинским сотрудникам, сколько алкоголя вы употребляете. Это поможет нам спланировать ваше лечение.
Чтобы предотвратить возможные проблемы, до операции вы можете:
О курении
Во время проведения операции у курящих могут возникнуть проблемы, связанные с дыханием. Отказ от курения даже за несколько дней до операции поможет предотвратить такие проблемы. Если вы курите, ваш медицинский сотрудник направит вас в программу лечения табакозависимости (Tobacco Treatment Program). Вы также можете обратиться в эту программу по телефону 212-610-0507.
Информация о приступах апноэ во сне
Приступы апноэ во сне — это распространенное расстройство дыхания, из-за которого во время сна человек на короткий период перестает дышать. Самый распространенный вид — синдром обструктивного апноэ во сне (obstructive sleep apnea, OSA). При OSA дыхательные пути полностью блокируются во время сна. OSA может вызвать серьезные осложнения во время и после операции.
Сообщите нам, если у вас случаются приступы апноэ во сне, или если вы предполагаете, что у вас могут случаться такие приступы. Если вы используете дыхательный аппарат (например, аппарат СИПАП [CPAP]) для профилактики приступов апноэ во сне, возьмите его с собой в день проведения операции.
Использование MyMSK
MyMSK (my.mskcc.org) — это ваша учетная запись на портале для пациентов центра MSK. Вы можете использовать MyMSK, чтобы общаться со своей лечащей командой, отправляя и получая сообщения, просматривать результаты анализов, уточнять дату и время визитов и прочее. Вы также можете предложить ухаживающему за вами лицу создать свою учетную запись, чтобы видеть информацию о вашем лечении.
Если у вас еще нет учетной записи на портале MyMSK, вы можете посетить веб-сайт my.mskcc.org, позвонить по телефону 646-227-2593 или в офис вашего врача, чтобы получить идентификационный номер для регистрации. Также можно посмотреть видеоролик How to Enroll in MyMSK: Memorial Sloan Kettering’s Patient Portal. Обращайтесь за помощью в справочную службу MyMSK (MyMSK Help Desk) по адресу электронной почты mymsk@mskcc.org или по номеру телефона 800-248-0593.
В течение 30 дней до операции
Дооперационное исследование
Перед операцией вам назначат дооперационное исследование (presurgical testing, PST). Дата, время и место его проведения будут указаны в напоминании о приеме, которое вы получите в кабинете хирурга. Вы поможете нам, если на дооперационное исследование возьмете с собой:
В день приема вы можете принимать пищу и лекарства как обычно.
Во время дооперационного исследования вы познакомитесь с медсестрой/медбратом высшей квалификации. Это медицинский сотрудник, работающий с анестезиологами (медицинскими сотрудниками, прошедшими специальную подготовку, которые будут делать анестезию во время операции). Медсестра/медбрат высшей квалификации вместе с вами просмотрит медицинскую карту и вашу историю хирургических операций. Вам нужно будет пройти ряд исследований, в том числе электрокардиограмму (ЭКГ) для проверки ритма сердца, рентген грудной клетки, анализы крови и другие исследования, необходимые для планирования лечения.
Помимо этого, медсестра/медбрат высшей квалификации может направить вас к другим специалистам. Обязательно запишитесь на прием к специалисту по проблемам речи в Центре речи и слуха MSK (MSK’s Speech and Hearing Center). Вам необходимо попасть на прием до операции.
Медсестра/медбрат высшей квалификации также сообщит, какие лекарства вам необходимо будет принять утром в день операции.
Определите, кто будет ухаживать за вами
Важная роль в процессе вашего лечения отводится лицу, осуществляющему уход. Перед операцией медицинские сотрудники расскажут вам и лицу, ухаживающему за вами, об операции. Кроме того, после операции и выписки из больницы данному лицу будет необходимо доставить вас домой. Также этот человек будет помогать вам дома.
Информация для ухаживающих за пациентами лиц
Заполните бланк доверенности на принятие решений о медицинской помощи
Если вы еще не заполнили бланк доверенности на принятие решений о медицинской помощи (Health Care Proxy), мы рекомендуем сделать это прямо сейчас. Если вы уже заполнили эту форму, или у вас есть иные предварительные распоряжения, возьмите их с собой на следующий прием.
Доверенность на принятие решений о медицинской помощи — это правовой документ, где указывается человек, который будет представлять ваши интересы в случае, если вы не сможете делать это самостоятельно. Указанный там человек будет вашим представителем по вопросам медицинской помощи.
Поговорите с медицинским сотрудником, если вы заинтересованы в заполнении доверенности на принятие решений о медицинской помощи. Вы также можете прочитать материалы Заблаговременное планирование ухода и Как быть представителем по медицинской помощи, чтобы получить информацию о доверенностях на принятие решений о медицинской помощи, других предварительных распоряжениях и исполнении обязанностей представителя по медицинской помощи.
За 7 дней до операции
Соблюдайте указания медицинского сотрудника при приеме аспирина
Если вы принимаете aspirin и любые лекарства, содержащие aspirin, возможно, вам придется изменить дозу или не принимать их в течение 7 дней до операции. Аспирин может вызвать кровотечение.
Выполняйте инструкции своего медицинского сотрудника. Не прекращайте прием аспирина без соответствующих указаний. Для получения дополнительной информации прочтите материал Распространенные лекарства, содержащие aspirin, и другие нестероидные противовоспалительные препараты (НПВП) или витамин Е.
Прекратите принимать витамин Е, мультивитамины, лечебные средства из трав и другие диетические добавки
Прекратите принимать витамин Е, мультивитамины, лечебные средства из трав и другие диетические добавки за 7 дней до операции. Эти лекарства могут вызвать кровотечение. Для получения дополнительной информации прочтите материал Лечебные средства из трав и лечение рака.
За 2 дня до операции
Прекратите принимать нестероидные противовоспалительные препараты (nonsteroidal anti-inflammatory drugs [NSAIDs]).
Прекратите принимать НПВП, такие как ibuprofen (Advil ® и Motrin ® ) и naproxen (Aleve ® ), за 2 дня до операции. Эти лекарства могут вызвать кровотечение. Для получения дополнительной информации прочтите материал Распространенные лекарства, содержащие aspirin, и другие нестероидные противовоспалительные препараты (НПВП) или витамин Е.
За 1 день до операции
Запишите время, на которое назначена операция
Сотрудник приемного отделения позвонит вам после 14:00 накануне дня операции. Если проведение операции запланировано на понедельник, вам позвонят в предыдущую пятницу. Если до 19:00 с вами никто не свяжется, позвоните по номеру 212-639-5014.
Сотрудник сообщит, когда вам следует приехать в больницу на операцию. Вам также напомнят, как пройти в отделение.
Операция будет проводиться по одному из следующих адресов:
Инструкции по употреблению пищи перед операцией
Не принимайте пищу после полуночи перед вашей операцией. Это также касается леденцов и жевательной резинки.
Утро перед операцией
Инструкции по употреблению напитков перед операцией
Вы можете выпить не более 12 унций (350 мл) воды в период между полуночью и за 2 часа до времени прибытия в больницу. Больше ничего не пейте.
Не пейте какие-либо жидкости за два часа до запланированного времени прибытия в больницу. Это также касается воды.
Примите лекарства в соответствии с инструкциями
Если ваш медицинский сотрудник сказал вам принять некоторые лекарства утром перед операцией, примите только эти лекарства, запив их маленьким глотком воды. В зависимости от лекарств это могут быть все или некоторые из лекарств, которые вы обычно принимаете по утрам, либо их вообще не нужно будет принимать.
Что необходимо запомнить
Что взять с собой
Где припарковаться
Гараж MSK находится на East 66 th Street между York Avenue и First Avenue. О ценах на парковку можно узнать по номеру телефона 212-639-2338.
Для въезда в гараж необходимо повернуть на East 66 th Street с York Avenue. Гараж расположен приблизительно в четверти квартала от York Avenue, по правой (северной) стороне улицы. Из гаража в больницу ведет пешеходный туннель.
Есть и другие гаражи, расположенные на East 69 th Street между First Avenue и Second Avenue, East 67 th Street между York Avenue и First Avenue, а также на East 65 th Street между First Avenue и Second Avenue.
По прибытии в больницу
Различные медицинские работники попросят вас назвать и продиктовать по буквам ваше имя и дату рождения. Это необходимо для вашей безопасности. В один день могут оперировать людей с одинаковыми или похожими именами.
Когда наступит время переодеться перед операцией, вам выдадут больничную рубашку, халат и нескользящие носки.
Встреча с медсестрой/медбратом
Вы встретитесь с медсестрой/медбратом перед операцией. Сообщите ей/ему дозы всех лекарств, которые вы принимали после полуночи, а также время их приема (в том числе не забудьте упомянуть все рецептурные и безрецептурные лекарства, пластыри, кремы и мази).
Медсестра/медбрат может поставить внутривенную (ВВ) капельницу в одну из вен, обычно на руке или кисти. Если медсестра/медбрат не поставит капельницу, ваш анестезиолог сделает это, когда вы будете в операционной.
Встреча с анестезиологом
Перед операцией вы также встретитесь со своим анестезиологом. Этот специалист:
Подготовка к операции
Перед операцией вам потребуется снять слуховой аппарат, зубные и другие протезы, парик и религиозные атрибуты (если у вас есть что-либо из перечисленного).
Вы пройдете в операционную самостоятельно, или сотрудник центра отвезет вас туда на каталке. Член операционной бригады поможет вам лечь на операционный стол и наденет вам на голени компрессионные ботинки. Они будут плавно надуваться и сдуваться для улучшения тока крови в ногах.
Когда вы удобно расположитесь на столе, анестезиолог введет анестезию через внутривенную капельницу, и вы заснете. Через ВВ-капельницу вам также будут вводить жидкости во время и после операции.
Во время операции
Когда вы уснете, вам через рот в трахею введут дыхательную трубку, чтобы помочь дышать. Кроме того, вам установят назогастральный зонд, вводимый через нос в желудок, для доставки еды и мочевой катетер (катетер Foley) для отвода мочи из мочевого пузыря.
После завершения операции на ваши разрезы будут наложены хирургические швы. Место разрезов может покрываться повязкой. Дыхательная трубка обычно извлекается, пока вы еще находитесь в операционной.
После операции
Информация в этом разделе позволит вам узнать, что стоит ожидать после операции, пока вы будете находиться в больнице и когда уедете домой. Вы узнаете, как безопасно восстанавливаться после операции.
Читая этот раздел, записывайте вопросы, которые вы хотите задать своему медицинскому сотруднику.
В палате пробуждения
Когда вы проснетесь после операции, вы будете находиться в палате пробуждения. Медсестра/медбрат будет следить за температурой вашего тела, а также за пульсом, артериальным давлением и уровнем кислорода.
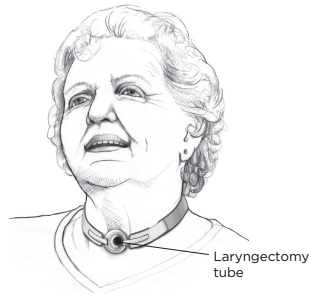
Вам на шею наденут свободный воротник поверх новой стомы. Он будет подавать в легкие влагу и небольшое дополнительное количество кислорода, чтобы слизистая оболочка трахеи оставалась влажной. Кроме того, на голени будут надеты компрессионные ботинки.
Обезболивающие лекарства
Вы будете получать обезболивающее лекарство внутривенным способом, пока находитесь в послеоперационной палате. Вы будете контролировать введение обезболивающего лекарства с помощью кнопки, которая называется устройством аналгезии, управляемой пациентом (patient-controlled analgesia, PCA). Для получения дополнительной информации прочитайте материал Управляемая пациентом аналгезия (УПА) (Patient-Controlled Analgesia (PCA)).
Трубки и дренажи
Вам установят следующие трубки:
Перевод в больничную палату
Большинство пациентов остаются в послеоперационной палате на ночь. После пребывания в этой палате пробуждения один из сотрудников переведет вас в больничную палату.
В больничной палате
Длительность вашего пребывания в больнице после операции зависит от вашего выздоровления. Большинство пациентов остаются в больнице на 10–14 дней.
Когда вас переведут в больничную палату, вы встретитесь с кем-то из медсестер/медбратьев, которые будут ухаживать за вами во время пребывания в больнице. Они научат вас включать свет и телевизор в палате и познакомят с другими сотрудниками, которые будут ухаживать за вами во время пребывания.
Медсестра/медбрат также расскажет вам, как пользоваться системой вызова. В системе предусмотрен сигнал, обозначающий, что вы не можете говорить. При ответе на вызов сотрудник отделения спросит, что вам нужно. Если в вашей палате нет никого, кто мог бы говорить вместо вас, сотрудник отделения придет в палату и поможет вам.
Общение
Вам будет доступна маркерная доска, на которой вы сможете делать надписи, а также специальная таблица для общения. Вы также сможете пользоваться iPad.
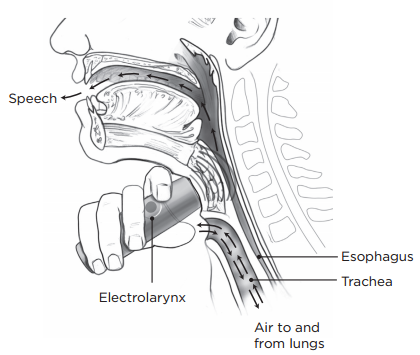
Через 3–5 дней после операции вы начнете использовать для речи электрогортань. Через 2–3 недели после операции вы начнете учиться говорить другими способами, включая пищеводную или трахеопищеводную речь. Дополнительную информацию об этих способах см. в разделе «Способы общения».
Обезболивание
Вы будете испытывать болевые ощущения после операции. Сначала вам будут вводить обезболивающее лекарство через ВВ-капельницу. Вы будете контролировать введение обезболивающего лекарства с помощью устройства PCA. Как только вы сможете получать пищу через НГЗ, вы также будете получать через него обезболивающее.
Ваши медицинские сотрудники будут часто спрашивать вас о болевых ощущениях и давать лекарство по мере необходимости. Если боль не утихает, сообщите об этом своим медицинским сотрудникам. Обезболивание крайне необходимо для того, чтобы вы могли вставать с постели и ходить. Контролируя боль, вы сможете лучше восстановиться.
Перед выпиской из больницы вы можете получить рецепт для приобретения обезболивающего лекарства. Обсудите со своим медицинским сотрудником возможные побочные эффекты и время, когда вам нужно перейти на безрецептурные обезболивающие лекарства.
Движение и ходьба
Движение и ходьба помогут вам снизить риск образования сгустков крови и пневмонии (инфекции легких). Эти виды активности также помогут возобновить выход газов и стул (опорожнение кишечника). Медсестра/медбрат, физиотерапевт или реабилитационный терапевт помогут вам начать передвигаться, если это понадобится.
Прием пищи и питье
После установки назогастрального зонда
Вы начнете получать воду и питательные вещества через НГЗ на следующий день после операции.
Как только вы сможете глотать жидкости, НГЗ уберут. Обычно это происходит через 8–10 дней после операции. Если перед операцией вы прошли химиотерапию, радиотерапию или другие виды лечения, может быть необходимо оставить НГЗ на более долгое время. Возможно, вам также сделают рентген, чтобы убедиться в том, что место операции достаточно зажило и вы можете безопасно глотать.
После удаления назогастрального зонда
Когда у вас извлекут назогастральный зонд, вы начнете только пить жидкости. Затем вы постепенно сможете есть пюре, затем мягкую пищу и, наконец, твердую пищу. Ваш медицинский сотрудник расскажет, когда и какие типы жидкостей и пищи вы можете принимать в зависимости от того, как пойдет процесс заживления.
О глотании
Обычно глотание после тотальной ларингэктомии похоже на глотание до операции. Если до операции у вас были проблемы с глотанием, то после операции может быть даже легче глотать. Сначала вам может казаться, что пища и жидкость прилипает к горлу и не попадает в пищевод. В этом случае попробуйте при начале глотания немного подталкивать пищу корнем языка.
Сообщите своему медицинскому сотруднику, если у вас появились проблемы с глотанием. Он направит вас к специалисту, который поможет вам решить проблемы с речью и глотанием.
Уход за ларингостомой
Сразу после операции за стомой будет ухаживать медсестра/медбрат. Со временем вас научат самостоятельно выполнять отсасывание стомы и ухаживать за ней.
Помните, что вы будете дышать шеей, и поэтому для дыхания вам потребуется держать дыхательные пути открытыми. Отсасывание стомы предотвращает накопление выделений и слизи, а также позволяет воздуху циркулировать в легкие. Медсестра/медбрат научит вас выполнять отсасывание стомы и объяснит, с какой периодичностью это нужно делать.
Использование тепловлагообменника
Вам нужно будет поддерживать стому и дыхательные пути в увлажненном состоянии. Влага поможет вам откашливать выделения и слизь. Она также предотвращает высыхание слизи и образование пробок, которые могут мешать дыханию.
Перед операцией ваш нос и верхние дыхательные пути согревались и увлажнялись воздухом, которым вы дышали. После операции вы будете использовать тепловлагообменник (heat and moisture exchanger, HME) для увлажнения воздуха, которым вы дышите через стому. Тепловлагообменник — это маленькое круглое устройство, которое размещают поверх стомы. Существуют разные виды тепловлагообменников. Медсестра/медбрат поможет вам подобрать наиболее походящее вам устройство.
Лучше всего носить тепловлагообменник постоянно. Находясь в больнице, как можно дольше носите тепловлагообменник или увлажняющий воротник. Вам также выдадут тепловлагообменник, который можно использовать дома. Снимайте тепловлагообменник перед тем как начать кашлять, чтобы он не испачкался.
Вставляйте новый тепловлагообменник в ларингэктомическую трубку каждый день. Осматривайте тепловлагообменник как можно чаще, минимум 3 раза в день, на предмет загрязнений. Если тепловлагообменник грязный, протрите его или замените. Ни в коем случае не промывайте проточной водой.
Когда вы начнете использовать тепловлагообменник, вам может показаться, что стало больше слизи или вы стали чаще кашлять. Это нормально. Требуется несколько дней или недель, прежде чем тепловлагообменник начнет помогать. Если вы используете тепловлагообменник уже 3 недели или дольше, а слизи меньше не становится и кашель не проходит, сообщите своему медицинскому сотруднику.
Ларингэктомическая трубка
Вам также установят ларингэктомическую трубку из мягкого пластика, чтобы отверстие стомы не уменьшалось (см. рисунок 2). Ваш медицинский сотрудник скажет вам, как долго ее носить.
Рисунок 2. Ларингэктомическая трубка
Чтобы в ларингэктомической трубке не скапливались выделения, регулярно очищайте ее. Мы рекомендуем очищать трубку хотя бы два раза в день или чаще по мере необходимости. Медсестра/медбрат покажет вам, как им пользоваться.
Инструкции по уходу за стомой и очистке ларингэктомической трубки см. в разделе «Уход за ларингэктомической стомой и ее отсасывание».
Прием душа
Ваш медицинский сотрудник скажет вам, когда вам можно будет принять душ. В большинстве случаев это происходит не ранее чем через 1 неделю после операции.
Медсестра/медбрат даст вам многоразовое защитное приспособление для принятия душа, которое предотвратит попадание воды в стому. При выписке из больницы заберите его с собой. Продолжайте пользоваться им дома.
Не принимайте ванну и не погружайтесь в воду. В этом случае в стому может попасть слишком много воды. Если это произойдет, вы можете захлебнуться.
Планирование выписки из стационара
Перед выпиской из больницы ваш куратор встретится с вами и определит, какая помощь потребуется вам дома. Это могут быть посещения медсестрой/медбратом для закрепления знаний об уходе за стомой, полученных во время нахождения в больнице.
Ваш куратор закажет вам портативный аппарат для отсасывания слизи, чтобы вы могли использовать его дома. Аппарат будет доставлен, пока вы еще в больнице. Перед выпиской медсестра/медбрат покажет вам, как им пользоваться.
Медсестра/медбрат даст вам все необходимое, чтобы вы могли ухаживать за стомой и отсасывать ее в течение нескольких дней после выписки. Мы также вышлем вам комплект, в котором есть все необходимое для ухода после ларингэктомии. В зависимости от ваших потребностей вам домой могут доставить дополнительные принадлежности. Вам также нужно найти рядом с домом магазин медицинских товаров.
Мы настоятельно рекомендуем зарегистрироваться на веб-сайте MedicAlert ® Foundation и носить браслет MedicAlert с надписью «Neck breather» (Дышу шеей). В случае остановки вашего дыхания, благодаря этому браслету медицинские сотрудники будут знать, что кислород вам необходимо подавать через шею, а не через рот. Чтобы зарегистрироваться, посетите веб-сайт www.medicalert.org.
Заполнение послеоперационной анкеты Recovery Tracker
Нам нужно знать, как вы себя чувствуете после выписки из больницы. Чтобы иметь возможность и дальше оказывать вам медицинскую помощь, мы будем ежедневно отправлять вопросы в вашу учетную запись MyMSK в течение 10 дней после вашей выписки из больницы. Эти вопросы называют послеоперационной анкетой Recovery Tracker.
Заполняйте послеоперационную анкету Recovery Tracker каждый день не позднее полуночи (24:00). Это займет у вас всего 2–3 минуты. Ваши ответы на эти вопросы помогут нам понять, как вы себя чувствуете и что вам нужно.
Обезболивание
Период времени, на протяжении которого люди испытывают боль и дискомфорт, может быть разным. Болевые ощущения могут остаться у вас и в момент возвращения домой, и, возможно, вы будете принимать обезболивающее лекарство. У некоторых людей боли в области разрезов, ощущение стянутости или ломота в мышцах могут продолжаться в течение 6 месяцев или дольше. Это не означает, что с вами что-то не так.
Приведенные ниже рекомендации помогут вам снимать боль в домашних условиях.
Некоторые рецептурные обезболивающие лекарства (например, опиоиды) могут вызывать запоры (опорожнение кишечника происходит реже, чем обычно).
Предотвращение и устранение запоров
Обсудите со своим медицинским сотрудником способы предотвращения и устранения запоров. Вы также можете выполнять приведенные ниже рекомендации.
Если вы не опорожняли кишечник в течение 2 дней, позвоните своему медицинскому сотруднику.
Физическая нагрузка и упражнения
Вы можете вернуться практически ко всем своим привычным занятиям сразу же после операции. Физические упражнения помогут вам набраться сил и улучшить свое самочувствие. Пешие прогулки и подъемы по лестнице являются превосходной физической нагрузкой. Постепенно увеличивайте расстояние, которое вы проходите пешком. Поднимайтесь по лестнице медленно, отдыхая и останавливаясь по мере необходимости. Прежде чем переходить к более интенсивным физическим упражнениям, проконсультируйтесь со своим медицинским сотрудником.
Не поднимайте ничего тяжелее 10 фунтов (4,5 кг) в течение как минимум 2 недель. Спросите у своего медицинского сотрудника, как долго нужно воздерживаться от поднятия тяжестей.
Не плавайте, не принимайте горячие ванны и не ходите в сауны. Также не следует плавать на маленьких лодках, поскольку они могут перевернуться.
Управление эмоциями
После операции в связи с тяжелым заболеванием, вы можете испытать новое для вас чувство подавленности. Многие люди говорят, что в некоторые моменты им хотелось плакать, приходилось испытывать печаль, обеспокоенность, нервозность, раздражение и злость. Может оказаться, что вы не в состоянии сдерживать некоторые из этих чувств. Если это случится, постарайтесь найти эмоциональную поддержку. Ваш медицинский сотрудник может записать вас на прием в Центр по предоставлению консультаций MSK (Counseling Center). Вы также можете сами позвонить в этот Центр по номеру 646-888-0200.
Первый шаг на этом пути — рассказать о своих чувствах. Друзья и близкие могут помочь вам. Ваши медицинские сотрудники могут успокоить и поддержать вас и дать совет. Обязательно рассказывайте нам о своем эмоциональном состоянии и об эмоциональном состоянии ваших друзей и близких. Вы и ваши близкие можете воспользоваться многочисленными информационными ресурсами. Где бы вы ни находились — в больнице или дома, — мы готовы помочь вам, вашим друзьям и близким справиться с эмоциональными аспектами вашей болезни.
Когда следует обращаться к своему медицинскому сотруднику
Немедленно позвоните своему медицинскому сотруднику, если у вас наблюдается:
Контактная информация
Звоните в офис своего медицинского сотрудника с понедельника по пятницу с 9:00 до 17:00.
После 17:00, а также в выходные и праздничные дни позвоните по номеру 212-639-2000 и проконсультируйтесь с дежурным медицинским сотрудником.
Уход за ларингэктомической стомой и ее отсасывание
Вы и лицо, ухаживающее за вами, должны будете научиться выполнять отсасывание новой стомы и ухаживать за ней. Помните, что вы будете дышать шеей, поэтому для дыхания важно держать дыхательные пути открытыми. Отсасывание стомы предотвращает скапливание выделений и позволяет воздуху поступать в легкие. Медсестра/медбрат научит вас выполнять отсасывание стомы и объяснит, с какой периодичностью это нужно делать.
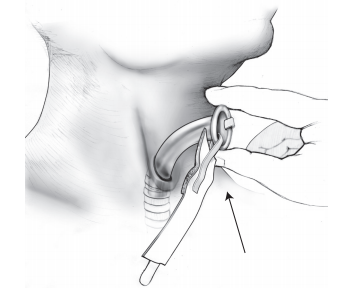
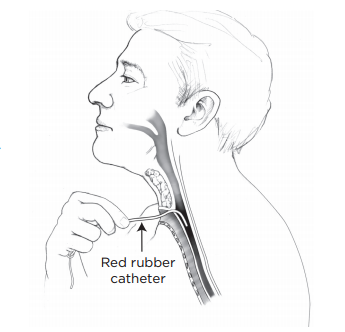
Как выполнять отсасывание ларингостомы
Рисунок 3. Отсасывание стомы
В домашних условиях меняйте отсасывающий катетер каждую неделю или чаще, если он загрязнится или закупорится. Во время пребывания в больнице вы будете при каждом отсасывании использовать новый катетер.
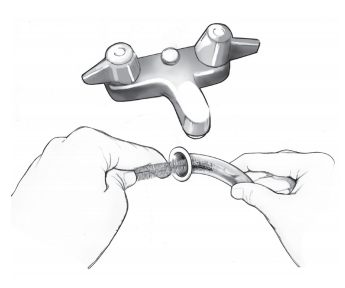
Извлечение, очистка и вставка ларингэктомической трубки
Чтобы в ларингэктомической трубке не скапливались выделения, регулярно очищайте ее. Мы рекомендуем очищать трубку хотя бы два раза в день или чаще по мере необходимости. Медсестра/медбрат покажет вам, как им пользоваться.
Рисунок 4. Очистка ларингэктомической трубки
Рисунок 5. Введение ларингэктомической трубки
Способы общения
После тотальной ларингэктомии вам будет необходимо научиться новому способу говорить. Есть 3 варианта:
Во всех этих способах используется альтернативный источник звука, который издает звук либо снаружи тела с помощью электронного устройства, либо изнутри, используя оставшиеся ткани и структуры в горле.
Тип перенесенной операции определит, какой из этих способов вы сможете использовать. Перед операцией специалист по проблемам речи подробно расскажет об этих вариантах. После операции он будет наблюдать за результатами лечения, чтобы помочь вам выбрать подходящие для вас способы. Для освоения всех этих способов общения нужны время и практика.
Электрогортань
Электрогортань — это устройство, которое нужно подносить к шее для озвучивания голоса (см. рисунок 6). Чтобы говорить, вы будете использовать рот, губы и язык для формирования звука, как вы делали до ларингэктомии.
Рисунок 6. Использование электрогортани
Новый голос, воспроизводимый электрогортанью, будет звучать не так, как ваш прежний голос. Звук будет более электронным. Со временем вы научитесь говорить более естественно, с сохранением ваших особенностей речи и интонаций.
Вы сможете использовать электрогортань, чтобы разговаривать уже через 3–5 дней после операции. Этому способу легко научиться.
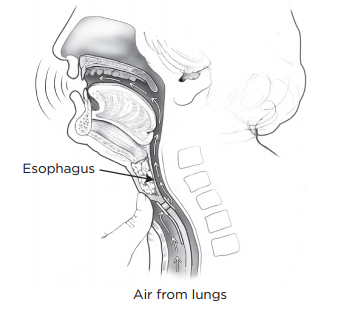
Пищеводная речь
С помощью пищеводной речи вы можете воспроизводить звуки, заглатывая воздух в пищевод и отрыгивая его обратно через горло, формируя ртом звуки и слова.
При пищеводной речи голос звучит более естественно, чем при использовании электрогортани, но этому способу гораздо труднее научиться. Для этого требуется 3–6 месяцев тренировок со специалистом по проблемам речи.
Не все могут обучиться пищеводной речи. Возможность использования этого способа зависит от масштаба операции и скорости заживления.
Трахеопищеводная речь
Для использования трахеопищеводной речи нужно, чтобы хирург проделал отверстие между трахеей и пищеводом. Эта процедура называется трахеопищеводной пункцией (tracheoesophageal puncture, TEP). Трахеопищеводная пункция может быть сделана во время операции ларингэктомии или в качестве отдельной процедуры после заживления. Если это отдельная процедура, то обычно ее проводят через 3–6 месяцев после тотальной ларингэктомии.
В трахеопищеводном тракте всегда должен находиться какой-нибудь предмет, иначе он сомкнется, как надрез. Хирург установит тонкий катетер (трубку) или трахеопищеводный протез, чтобы трахеопищеводный тракт не закрывался. Протез представляет собой клапан. Когда он открыт, вы можете разговаривать, а когда закрыт — есть и пить без аспирации (без попадания пищи или жидкости в легкие).
Если хирург установил катетер в трахеопищеводный тракт, специалист по нарушениям речи заменит его на протез после заживления области операции. Обычно это происходит примерно через 10–12 дней после трахеопищеводной пункции.
Чтобы использовать трахеопищеводную речь, вы должны вдохнуть, а затем прикрыть стому (см. рисунок 7). Воздух из легких пройдет через трахеопищеводный протез в горло. Вибрации горла будут воспроизводить звук (см. рисунок 8). Трахеопищеводная речь звучит так же, как и ваша речь до ларингэктомии.
Рисунок 7. Закрытие стомы для трахеопищеводной речи (вид спереди)
Рисунок 8. Закрытие стомы для трахеопищеводной речи (вид сбоку)
Меры предосторожности при возникновении экстренной ситуации с трахеопищеводной пункцией
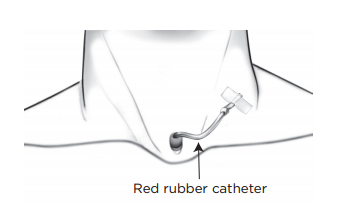
Если вам сделали трахеопищеводную пункцию, при выписке из больницы вам дадут комплект, используемый при смещении протеза. В этом комплекте есть письменные инструкции и катетеры различных размеров на случай, если трахеопищеводный протез выпадет. Вероятность этого мала, но если это произойдет, не паникуйте. Следуйте приведенным ниже рекомендациям.
Рисунок 9. Введение катетера в трахеопищеводный тракт
Рисунок 10. Катетер, приклеенный к шее
Если вы не можете найти трахеопищеводный протез и думаете, что он мог упасть в легкие, сделайте следующее:
Если у вас не получается ввести катетер в трахеопищеводный тракт:
Вспомогательные службы
В этом разделе приводится перечень вспомогательных служб, которые могут помочь вам подготовиться к операции и восстановиться после нее.
Читая этот раздел, записывайте вопросы, которые вы хотите задать своему медицинскому сотруднику.
Вспомогательные службы MSK
Для получения дополнительной информации онлайн, ознакомьтесь с разделом «Виды рака» (Cancer Types) на веб-сайте www.mskcc.org.
Приемное отделение (Admitting Office)
212-639-7606
Позвоните, если у вас есть вопросы по госпитализации, включая подачу запроса на одноместную палату.
Отделение анестезии (Anesthesia)
212-639-6840
Позвоните, если у вас есть вопросы об анестезии.
Кабинет доноров крови (Blood Donor Room)
212-639-7643
Позвоните для получения информации, если вы хотите стать донором крови или тромбоцитов.
Международный центр Бобст (Bobst International Center)
888-675-7722
MSK принимает пациентов из всех стран мира. Если вы приехали из другой страны, позвоните для получения помощи в организации вашего лечения.
Центр по предоставлению консультаций (Counseling Center)
646-888-0200
Многим людям помогают психологические консультации. Мы предоставляем консультации отдельным лицам, парам, семьям и группам лиц, а также даем лекарства, чтобы помочь вам справиться с беспокойством или депрессией. Чтобы записаться на прием, попросите направление у своего медицинского сотрудника или позвоните по указанному выше номеру телефона.
Программа по вопросам сексуальной медицины и здоровья для женщин (Female Sexual Medicine and Women’s Health Program)
646-888-5076
Рак и лечение рака могут повлиять на ваше сексуальное здоровье. Наша программа сексуальной и репродуктивной медицины для женщин поможет вам, если вас беспокоят связанные с раком проблемы сексуального здоровья, например, преждевременная менопауза или проблемы, связанные с детородной функцией. Позвоните для получения дополнительной информации или записи на прием. Мы можем помочь вам начать действовать и решить проблемы сексуального здоровья до, во время и после лечения.
Программа «Кладовая продуктов» (Food Pantry Program)
646-888-8055
Программа «Кладовая продуктов» предоставляет продукты питания малообеспеченным пациентам во время лечения рака. Для получения дополнительной информации обратитесь к своему медицинскому сотруднику или позвоните по указанному выше номеру телефона.
Служба интегративной медицины (Integrative Medicine Service)
646-888-0800
Служба интегративной медицины (Integrative Medicine Service) предлагает различные услуги в дополнение к традиционному медицинскому уходу. В эти услуги входят музыкальная терапия, терапия души/тела, танцевальная и двигательная терапия, йога и тактильная терапия.
Программа по вопросам сексуального здоровья и репродуктивной медицины для мужчин (Male Sexual and Reproductive Medicine Program)
646-888-6024
Рак и лечение рака могут повлиять на ваше сексуальное здоровье. Наша программа сексуальной и репродуктивной медицины для мужчин поможет вам, если вас беспокоят связанные с раком проблемы сексуального здоровья, например, эректильная дисфункция. Позвоните для получения информации или записи на прием. Мы можем помочь вам начать действовать и решить проблемы сексуального здоровья до, во время и после лечения.
Библиотека MSK
library.mskcc.org
212-639-7439
Вы можете зайти на веб-сайт нашей библиотеки или обратиться к персоналу библиотеки, чтобы получить дополнительную информацию о конкретном виде рака. Кроме того, вы можете ознакомиться с разделом LibGuides на веб-сайте библиотеки MSK по адресу libguides.mskcc.org
Обучение пациентов и ухаживающих за ними лиц
www.mskcc.org/pe
Посетите веб-сайт, посвященный обучению пациентов и ухаживающих за ними лиц, где вы сможете поискать обучающие материалы в нашей виртуальной библиотеке. Вы можете найти обучающие ресурсы, видеозаписи и онлайн-программы.
Программа взаимной поддержки пациентов и ухаживающих за ними лиц (Patient and Caregiver Peer Support Program)
212-639-5007
Вас может поддержать беседа с человеком, который проходил лечение, подобное вашему. Благодаря нашей программе взаимной поддержки пациентов и ухаживающих за ними лиц (Patient and Caregiver Peer Support Program) вы можете поговорить с бывшим пациентом MSK или с лицом, ухаживавшим за таким пациентом. Такие беседы являются конфиденциальными. Вы можете общаться при личной встрече или по телефону.
Служба выставления счетов пациентам (Patient Billing)
646-227-3378
Позвоните, если у вас есть вопросы по предварительному согласованию (preauthorization) с вашей страховой компанией. Это также называют предварительным разрешением (preapproval).
Представительская служба для пациентов (Patient Representative Office)
212-639-7202
Позвоните, если у вас есть вопросы в связи с бланком доверенности на принятие решений о медицинской помощи или сомнения по поводу ухода за вами.
Периоперационная поддержка близких медсестрами/медбратьями (Perioperative Nurse Liaison)
212-639-5935
Позвоните, если у вас есть вопросы о том, кому MSK будет давать информацию о вас во время операции.
Офис персональных медсестер/медбратьев (Private Duty Nursing Office)
212-639-6892
Вы можете запросить помощь персональной(-ого) медсестры/медбрата или сопровождающих. Позвоните для получения дополнительной информации.
Программа «Ресурсы для жизни после рака» (Resources for Life After Cancer [RLAC] Program)
646-888-8106
В MSK уход за пациентами не заканчивается после завершения активной стадии лечения. Программа «Ресурсы для жизни после рака» (RLAC) создана для пациентов, которые уже завершили свое лечение, а также для членов их семей. Эта программа предлагает разнообразные услуги, например семинары, мастер-классы, группы поддержки, консультации, касающиеся жизни после лечения. Она также помогает решать проблемы, связанные с медицинской страховкой и трудоустройством.
Социальные службы (Social Work)
212-639-7020
Социальные работники помогают пациентам, членам их семей и друзьям справляться с проблемами, характерными для онкологических заболеваний. Они предоставляют индивидуальные консультации и группы поддержки во время курса лечения и могут помочь вам в общении с детьми и другими членами вашей семьи. Наши социальные работники также могут направить вас в местные агентства и на различные программы, а также предоставить информацию о дополнительных финансовых ресурсах, если вы имеете на это право.
Духовная поддержка
212-639-5982
Наши капелланы (духовные наставники) готовы выслушать и поддержать членов семьи, помолиться, связаться с местным духовенством или религиозными группами, просто утешить и протянуть руку духовной помощи. За духовной поддержкой может обратиться любой человек вне зависимости от его формальной религиозной принадлежности. Межконфессиональная часовня центра MSK находится рядом с основным вестибюлем Memorial Hospital. Она открыта круглосуточно. Если у вас произошла экстренная ситуация, позвоните по номеру 212-639-2000. Попросите соединить вас с дежурным капелланом.
Программа лечения табакозависимости (Tobacco Treatment Program)
212-610-0507
Если вы хотите бросить курить, в центре MSK есть специалисты, которые могут помочь. Позвоните для получения информации.
Виртуальные программы
www.mskcc.org/vp
Виртуальные программы MSK предлагают онлайн-обучение и поддержку для пациентов и лиц, ухаживающих за ними, даже если вы не можете прийти в MSK лично. С помощью интерактивных занятий вы можете больше узнать о своем диагнозе и о том, что ожидать во время лечения и как подготовиться к различным этапам лечения рака. Занятия проводятся конфиденциально, бесплатно и с привлечением высококвалифицированных медицинских работников. Если вы хотите присоединиться к виртуальной программе обучения, посетите наш веб-сайт www.mskcc.org/vp для получения более подробной информации.
Внешние вспомогательные службы
Организация Access-A-Ride
web.mta.info/nyct/paratran/guide.htm
877-337-2017
Центр MTA в Нью-Йорке предлагает совместные поездки и услуги сопровождения для людей с ограниченными возможностями, которые не могут воспользоваться автобусом или метро.
Организация Air Charity Network
www.aircharitynetwork.org
877-621-7177
Предоставляет поездки в лечебные центры.
Американское общество по борьбе с раком (American Cancer Society, ACS)
www.cancer.org
800-ACS-2345 (800-227-2345)
Предлагает разнообразную информацию и услуги, в том числе «Приют надежды» (Hope Lodge) — место для бесплатного проживания пациентов и ухаживающих за ними лиц на время лечения рака.
Веб-сайт «Карьера и рак» (Cancer and Careers)
www.cancerandcareers.org
Ресурс, на котором собраны образовательные материалы, инструменты и информация о различных мероприятиях для работающих людей, заболевших раком.
Организация CancerCare
www.cancercare.org
800-813-4673
275 Seventh Avenue (между West 25 th Street и 26 th Street)
New York, NY 10001
Предоставляет консультации, группы поддержки, образовательные мастер-классы, публикации и финансовую помощь.
Общество Cancer Support Community
www.cancersupportcommunity.org
Предоставляет поддержку и образовательные материалы людям, столкнувшимся с раком.
Организация Caregiver Action Network
www.caregiveraction.org
800-896-3650
Предоставляет образовательные материалы и поддержку для людей, которые заботятся о близких с хроническими заболеваниями или ограниченными возможностями.
Организация Corporate Angel Network
www.corpangelnetwork.org
866-328-1313
Предлагает бесплатные поездки для лечения по стране за счет свободных мест на корпоративных авиарейсах.
Организация Gilda’s Club
www.gildasclubnyc.org
212-647-9700
Место, где мужчины, женщины и дети, больные раком, получают социальную и эмоциональную поддержку благодаря общению, участию в мастер-классах, лекциях и общественных мероприятиях.
Организация Good Days
www.mygooddays.org
877-968-7233
Предлагает финансовую помощь для покрытия доплат во время лечения. У пациентов должна быть медицинская страховка, они должны соответствовать ряду критериев, и им должны быть назначены лекарства, которые входят в формуляр Good Days.
Организация Healthwell Foundation
www.healthwellfoundation.org
800-675-8416
Предоставляет финансовую помощь для покрытия доплат, взносов медицинского страхования и нестрахуемых минимумов на определенные лекарства и виды лечения.
Организация Joe’s House
www.joeshouse.org
877-563-7468
Предоставляет больным раком и членам их семей список мест для проживания рядом с лечебными центрами.
Ресурс LGBT Cancer Project
http://lgbtcancer.com/
Предоставляет поддержку и защиту интересов для представителей ЛГБТ-сообщества, включая группы поддержки онлайн и базу данных клинических испытаний, толерантных к представителям ЛГБТ-сообщества.
Организация LIVESTRONG Fertility
www.livestrong.org/we-can-help/fertility-services
855-744-7777
Предоставляет информацию о репродуктивной функции и поддержку больных раком, лечение которых включает риски, связанные с фертильностью, а также излечившихся от рака.
Программа «Выгляди хорошо и чувствуй себя лучше» (Look Good Feel Better Program)
www.lookgoodfeelbetter.org
800-395-LOOK (800-395-5665)
Эта программа предлагает мастер-классы, которые помогут научиться позитивнее воспринимать свой внешний вид. Для получения дополнительной информации или для записи на мастер-класс позвоните по указанному выше номеру телефона или посетите веб-сайт программы.
Национальный институт рака (National Cancer Institute)
www.cancer.gov
800-4-CANCER (800-422-6237)
Национальная сеть правовых служб по вопросам рака (National Cancer Legal Services Network)
www.nclsn.org
Бесплатная программа по защите правовых интересов больных раком.
Национальная сеть больных раком из ЛГБТ-сообщества (National LGBT Cancer Network)
www.cancer-network.org
Предоставляет образовательные материалы, обучающие курсы и защиту интересов пациентов — представителей ЛГБТ-сообщества, перенесших рак и входящих в группу риска.
Ресурс Needy Meds
www.needymeds.org
Предоставляет список программ, поддерживающих пациентов в получении непатентованных лекарств и лекарств с зарегистрированной торговой маркой.
Организация NYRx
www.nyrxplan.com
Предоставляет льготы при приобретении рецептурных лекарств настоящим и бывшим сотрудникам бюджетного сектора штата Нью-Йорк, которые соответствуют определенным требованиям.
Товарищество по оказанию помощи при приобретении рецептурных лекарств (Partnership for Prescription Assistance)
www.pparx.org
888-477-2669
Помогает соответствующим определенным требованиям пациентам, у которых нет страхового покрытия рецептурных лекарственных препаратов, получать лекарства бесплатно или приобретать их по низкой цене.
Фонд обеспечения доступа для пациентов (Patient Access Network Foundation)
www.panfoundation.org
866-316-7263
Предоставляет помощь в покрытии доплат для пациентов со страховкой.
Фонд защиты интересов пациентов (Patient Advocate Foundation)
www.patientadvocate.org
800-532-5274
Предоставляет доступ к медицинскому уходу, финансовой помощи, помощи в вопросах страхования, помощи в сохранении рабочего места и доступ к национальному справочнику ресурсов для людей с недостаточным медицинским страхованием.
Организация RxHope
www.rxhope.com
877-267-0517
Предоставляет помощь в получении лекарств, на которые у людей может не хватать денег.
Вспомогательные службы при ларингэктомии, раке полости рта и раке головы и шеи
Организация по оказанию поддержки больным с раком ротовой полости, головы и шеи (Support for People with Oral and Head and Neck Cancer, SPOHNC)
www.spohnc.org
800-377-0928
Предоставляет информацию и поддержку пациентам с раковыми заболеваниями полости рта, головы и шеи.
Web Whispers
www.webwhispers.org
Предоставляет информацию и поддержку пациентам, перенесшим ларингэктомию и рак гортани.
Образовательные ресурсы
В этом разделе приводится перечень обучающих материалов, которые упоминались в данном руководстве. Эти материалы помогут вам подготовиться к операции и безопасно восстановиться после нее.
Читая эти материалы, записывайте вопросы, которые вы хотите задать своему медицинскому сотруднику.